Первая
и доврачебная помощь. Содержание
первой помощи раненым
при СДС может существенно различаться
в зависимости от условий
ее оказания, а также от привлекаемых
сил и средств медицинской службы.
На
поле боя раненых,
извлеченных из завалов, выносят в
безопасное место. Санитары или сами
военнослужащие в порядке взаимопомощи
накладывают асептические повязки на
раны (осаднения) пострадавших при
сдавлении конечностей. В случае наружного
кровотечения осуществляется его
остановка (давящая повязка, жгут).
Вводится обезболивающее
из шприц-тюбика (промедол 2% — 1 мл),
выполняется транспортная
иммобилизация подручными средствами.
При сохраненном сознании и отсутствии
повреждений живота раненые обеспечиваются
обильным питьем.
Доврачебная
помощь раненым с подозрением на СДС в
обязательном
порядке предусматривает внутривенное
введение кристаллоидных растворов
(натрия хлорид 0,9% — 400 мл, раствор глюкозы
5% — 400
мл и др.), которое при возможности
продолжается в ходе дальнейшей
эвакуации. Фельдшер исправляет ошибки,
допущенные при оказании
первой помощи, подбинтовывает промокшие
повязки, улучшает транспортную
иммобилизацию. При выраженном отеке с
поврежденной конечности снимают
обувь и разрезают обмундирование. Дается
обильное
питье.
В
случае организации оказания помощи
раненым вне
зоны прямого воздействия
противника (устранение
завалов после бомбежек, землетрясений
или террористических актов) медицинская
помощь прямо на месте
ранения оказывается врачебно-сестринскими
бригадами.
В
зависимости от подготовки и оснащения
такие бригады проводят неотложные
мероприятия первой врачебной и даже
квалифицированной реаниматологической
помощи.
Освобожденным
из-под обломков раненым немедленно
налаживается
внутривенное введение кристаллоидных
растворов с целью устранения
кровоплазмопотери (еще лучше инфузионную
терапию начинать
до освобождения из завала).
При
подозрении на СДС внутривенно
вводится 4% гидрокарбонат натрия 200 мл
(«слепая коррекция ацидоза»)
для устранения ацидоза и ощелачивания
мочи, что предупреждает образование
солянокислого гематина и закупорку
почечных канальцев. Также внутривенно
вводится 10% хлорид кальция для
нейтрализации
токсического действия ионов калия на
сердечную мышцу. С
целью стабилизации клеточных мембран
вводятся большие дозь: глюкокортикоидов.
Осуществляется введение обезболивающих
и седа-тивных
препаратов.
Перед
освобождением раненых из завалов (или
сразу же после извлечения)
спасатели накладывают жгут выше области
сдавления конечности, чтобы предупредить
развитие коллапса или остановки сердца
от
ги-перкалиемии.
Непосредственно
после этого обеспечивается вынос
ран
для оценки жизнеспособности сдавленного
участка конечностиврачом.
Жгут оставляется на конечности (или накладывается, если он не был наложен ранее) в следующих случаях:
—разрушение
конечности (обширное
повреждение мягких тканей более
половины окружности конечности, перелом
кости, повреждение магистральных
сосудов);
—•гангрена
конечности (дистальнее
демаркационной линии конечность
бледная или с синими пятнами, холодная,
со сморщенной кожей или
слущенным эпидермисом; чувствительность
и движения в диста-льных
суставах полностью отсутствуют).
Остальным
раненым на раны конечностей прикрепляются
пластырем асептические наклейки
(циркулярные повязки могут сдавить
конечность
и ухудшить кровообращение), производится
транспортная иммобилизация.
При
возможности для всех раненых с СДС
обеспечивается первоочередная
эвакуация •—ч
лучше вертолетом — непосредственно на
этап оказания
специализированной медицинской помощи.
Первая
врачебная помощь.
При
поступлении в медицинский пункт раненые
с признаками СДС направляются в
перевязочную в первую очередь.
Внутривенно
вводится 1000—1500 мл кристаллоидиых
растворов, 200 мл 4% гидрокарбоната натрия,
10 мл 10% хлорида кальция. Производится
катетеризация мочевого пузыря с оценкой
цвета и количества мочи,
налаживается контроль диуреза.
Осматривают
длительно сдавленную конечность и при
наличии ее разрушения
или гангрены —
накладывают жгут. Если в указанных
случаях
жгут был наложен ранее, его не снимают.
У
остальных раненых на фоне инфузионной
терапии, введения сердечно-сосудистых
и анти гнетами иных препаратов производится
снятие жгута,
новокаиновая блокада (проводниковая
или по типу поперечного сечения
выше области сдавления), транспортная
иммобилизация.
Обеспечивается
охлаждение поврежденной конечности
(пузыри со льдом,
криопакеты). Если позволяет состояние
раненого, дается ще-лочно-солевое
питье (изготавливается из расчета по
чайной ложке питьевой
соды и поваренной соли на литр воды).
Срочная эвакуация, лучше
вертолетом предпочтительно сразу на
этап оказания специализированной
медицинской помощи, где имеются условия
для применения
современных методов экстракорпоральной
детоксикации.
Квалифицированная
медицинская помощь.
В
ходе выборочной сортировки
раненых с СДС в первую очередь направляют
в палату интенсивной
терапии для раненых с целью оценки их
состояния и выявления
жизнеугрожающих осложнений.
При
массовых санитарных потерях раненые с
тяжелой степенью СДС
и выраженным эндотоксикозом (кома,
нестабильная гемодинамика,
отек легких, олигоанурия) могут быть
отнесены к группе агонирующих.
В
палате интенсивной терапии для
компенсации плазмопотери внутривенно
вводятся кристаллоиды (калий не вводить!)
и низкомолекулярные коллоидные растворы
с одновременной стимуляцией мочеотделения
лазиксом и поддержанием диуреза не
менее 300 мл/ч. На каждые
500 мл кровезаменителей с целью устранения
ацидоза вводится 100
мл 4% гидрокарбоната натрия для достижения
рН мочи не менее 6,5.
При развитии олигоурии объем инфузионной
терапии ограничивается соответственно
количеству выделенной мочи. Вводится
10% хлорид кальция, глюкокортикоиды,
обезболивающие и седативные препараты.
При
СДС противопоказано введение нефротоксичных
антибиотиков: аминогликозидов
(стрептомицин, канамицин) и тетрациклинов.
Нетоксичные
антибиотики (пенициллины, цефалоспорины)
вводятся только для
лечения развившейся раневой инфекции
(но не с профилактической
целью).
После
стабилизации показателей гемодинамики
раненые с СДС осматриваются
в
перевязочной для тяжелораненых (табл.
7.3).
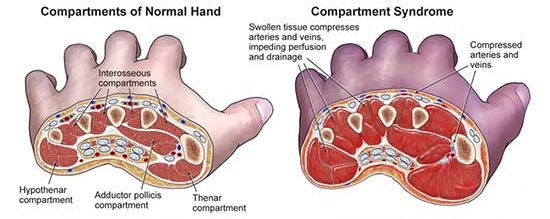
При
признаках компартмент-синдрома
(напряженный
отек конечности
с отсутствием пульсации периферических
артерий, похолодание кожи,
снижение или отсутствие чувствительности
и активных движений
в д и стальных суставах) показана
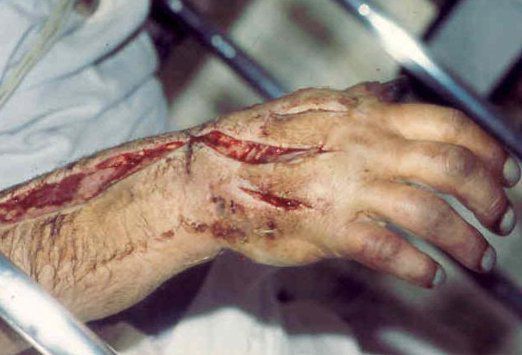
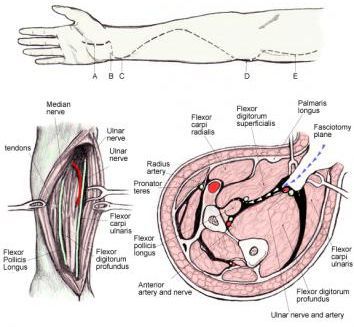
широкая открытая фасциотомия
О
выполняется из двух-трех продольных
разрезов кожи (над каждымкостно-фасциальным
футляром) длиной не менее 10-15 см каждый
со вскрытием
футляров длинными ножницами на протяжении
всего сегмента конечности. Раны после
фасциотомии не зашиваются, т. к. при
значительном тканевом отеке это может
ухудшить кровообращение, а закрываются
салфетками с водорастворимой мазью.
Иммобилизация гипсовыми
лонгетами.
«Лампасные»
разрезы до кости по боковой поверхности
конечности или
«подкожная» фасциотомия из небольших
разрезов при СДС не применяются.
Показания
к фасциотомии при СДС не должны
расширяться, т. к. разрезы являются
воротами для раневой инфекции. При
отсутствии признаков компартмент-синдрома
осуществляется динамическое наблюдение
за состоянием конечности.
В
случае выявления некроза отдельных
мышц или мышечных групп конечности
выполняется их иссечение — некрэктомия.
Нежизнеспособные
сегменты конечности с признаками сухой
или влажной гангрены, а также ишемического
некроза (мышечная контрактура, полное
отсутствие чувствительности, при
диагностическом рассечении
кожи — мышцы темные или, наоборот,
обесцвеченные, желтоватые, при надрезе
не сокращаются и не кровоточат) —
подлежат ампутации
выше
уровня границы сдавления, в пределах
здоровых тканей.
При
наложенном жгуте ампутация выполняется
над жгутом. Боковые
разрезы на формируемой культе конечности
используются
для контроля
жизнеспособности вышележащих тканей.
Обязательна
широкая подкожная
фасциотомия культи конечности. Первичный
шов на культи конечностей
не накладывается ввиду угрозы анаэробной
инфекции и высокой
вероятности образования новых очагов
некроза.
При
сомнении в нежизнеспособности конечности
относительным показанием
к срочной ампутации может стать нарастание
эндотоксикоза и
олигоанурии.
Раненым
с СДС любой степени тяжести в связи с
реальной угрозой ОПН
и необходимостью проведения специфических
методов детокси-кации
показана срочная эвакуация по назначению.
Предпочтительно эвакуировать
таких раненых воздушным транспортом с
обязательным продолжением
интенсивной терапии во время полета.
Специализированная
медицинская помощь раненым
с СДС оказывается
в одном
из хирургических госпиталей ГБ (ВПХГ
или ВПТрГ), где дополнительно развертывают
отделение экстракорпоральной детоксикации
и гемодиализа, усиленное соответствующими
специалистами с оборудованием
и расходными материалами.
Интенсивная
терапия при СДС включает коррекцию
устойчивой анемии
(переливание эритроцитарной взвеси),
восполнение потерь белка
(замороженная плазма, 10% раствор альбумина,
высококалорийное
зондовое энтеральное питание), борьбу
с метаболическим ацидозом
(4% раствор гидрокарбоната натрия) и
расстройствами системы гемостаза
(гепарин).
При
СДС легкой степени с незначительным
эндотоксикозом осуществляется
инфузионная терапия со стимуляцией
диуреза,
при
возможности
— оксибаротерапия.
Развитие
СДС
средней степени со
значимыми признаками эндоток-сикоза,
но сохраненной функцией почек, является
показанием к раннему
применению методов экстракорпоральной
детоксикации (плазма-фереза,
гемосорбции и т. д.).
При
неэффективном лечении ОПН у раненых с
СДС средней степени
и при
СДС тяжелой степени с
развитием анурии (безуспешная стимуляция
диуреза на протяжении 12 часов),
гиперкалиемии (более 6
ммоль/л), нарастании уремической
интоксикации (мочевина более 25—30
ммоль/л, креатинин более 0,5—0,7 ммоль/л),
некорригируемые ацидоз
и гипергидратация организма — требуется
срочное выполнение гемодиализа.
Хирургическая
тактика при СДС осуществляется по
вышеизложенным принципам (см. табл.
7.3).
Последующее местное
лечение поврежденных конечностей
заключается в повторных ревизиях ран,
некрэктомии
очагов вторичного некроза, остановке
аррозивных кровотечений, реампутациях.
Прогрессирующий
инфекционный процесс в обширных
гнойно-некротических ранах на фоне
тяжелого сепсиса может
привести к необходимости ампутации
конечности по вторичным показаниям.
Выявить
скрытые очаги некроза (при позиционном
сдавлении),
являющиеся источниками эндотоксикоза,
помогает ультразвуковое
обследование.
Летальность
при СДС тяжелой степени и развившейся
ОПН достигает
80—90%. При средних и легких формах СДС
прогноз для жизни относительно
благоприятный.
С
учетом длительных сроков лечения и
плохих функциональных результатов
при СДС средней и тяжелой степени, эти
раненые после относительной
стабилизации состояния переводятся в
ТГМЗ.
Контрольные
вопросы
-
Назовите
общие характерные черты патогенеза
синдрома длительного
сдавления (СДС), позиционного синдрома
и синдрома рециркуляции. -
Что
является причиной развития острой
почечной недостаточности
при СДС? -
Поражение
какого внутреннего органа наиболее
характерно для развития
СДС? -
Назовите причину
гиперкалиемии при СДС? -
Какие
изменения рН крови характерны для СДС
— алкалоз или ацидоз?
Обоснуйте ответ. -
В
каких случаях наложенный раненому жгут
перед освобождением
из-под завала оставляют на весь период
эвакуации? -
Какие
раненые с СДС на этапе оказания
квалифицированной помощи могут быть
отнесены к категории агонирующих?
Что
является причиной развития
компартмент-синдрома? Пере
числите
клинические проявления этого синдрома.
Какой
метод лечения показан при развитии
анурии у поражен
ных
с СДС — гемосорбция или гемодиализ?
Обоснуйте ответ.
10. Какая
операция показана при развитии у
пораженного с СДС
компартмент-синдрома
— фасциотомия или ампутация
конечностей?
Почему?
Ситуационные
задачи
Задача № 1
Раненый
Н. находился под обломками разрушенного
в результате бомбордировки
здания в течение 10 часов. Обе нижние
конечности до уровня
нижней трети бедер были придавлены
обломками здания. Через
30 минут доставлен в МПп.
Состояние
тяжелое, бледен, заторможен. Пульс 120
уд/мин, АД 70/20
мм рт. ст. Обе нижние конечности от уровня
нижней трети с выраженным отеком,
пульсация периферических артерий
отсутствует. Отмечается
отсутствие чувствительности, активных
и пассивных движений.
Сформулируйте
диагноз. Перечислите необходимые
мероприятия первой
и доврачебной помощи, расскажите порядок
сортировки (примите решение
по внутрипунктовой медицинской
сортировке) и оказания (перечислите
мероприятия) медицинской помощи в МПп
и омедб, укажите направление
дальнейшей эвакуации.
Задача № 2
Раненый
Ф. при взрыве мины был придавлен отломками
убежища. Через
2 часа был извлечен из-под завалов, при
этом выяснилось, что левая
рука была плотно сдавлена доской. Через
40 минут доставлен в МПп.
В
сознании, несколько эйфоричен, жалуется
на боли в левой руке, особенно
кисти и предплечье. От уровня нижней
трети левого плеча конечность отечная.
На коже множественные ссадины и ушибы.
Отмечается снижение болевой
чувствительности в этой зоне, а также
ограничение движений в левых
лучезапястном и локтевом суставах.
Пульсация левой лучевой артерии
снижена. Пульс 108 уд/мин, АД 90/40 мм рт.
ст.
Сформулируйте
диагноз. Перечислите необходимые
мероприятия первой и доврачебной
помощи, расскажите порядок сортировки
(примите решение
по внутрипунктовой медицинской
сортировке) и оказания (перечислите
мероприятия) медицинской помощи в МПп
и омедб, укажите направление
дальнейшей эвакуации.
Задача
№
3
Раненый
В. через 22 часа был освобожден из-под
завала в бомбоубежище
и через 1 час был доставлен в МПп.
Состояние
тяжелое, заторможен, жалуется на боли
в правой ноге. Пульс
112
уд/мин,
АД 80/40 мм рт. ст. В верхней трети правого
бедра наложен
жгут. Дистальнее его определяется
демаркационная линия. Конечность
значимо увеличена в объеме, бледная,
холодная, пассивных
движений стопы и голени нет. Стопа
синюшного цвета, с внутри-кожными
пузырями, заполненными мутным
геморрагическим выпотом.
Сформулируйте
диагноз. Перечислите необходимые
мероприятия первой
и доврачебной помощи, расскажите порядок
сортировки (примите решение
по внутрипунктовой медицинской
сортировке) и оказания (перечислите
мероприятия) медицинской помощи в МПп
и омедб, укажите направление
дальнейшей эвакуации.
Задача № 4
Раненый
Ф. при взрыве мины был придавлен боевой
машиной пехоты.
Через 2 часа был извлечен из-под БМП. При
этом выяснилось, что
левая нижняя конечность была плотно
сдавлена колесом. Доставлен
в МПп через 30 минут.
В
сознании, жалуется на боли в левой голени
и стопе. От уровня нижней
трети левого бедра конечность отечная.
На коже множественные
ссадины и ушибы. Отмечается снижение
болевой чувствительности
в этой зоне, а также ограничение активных
движений в левом голеностопном
суставе. Пульсация тыльной артерии
левой стопы снижена.
Пульс 110 уд/мин, АД 95/40 мм рт. ст.
Сформулируйте
диагноз. Перечислите необходимые
мероприятия первой
и доврачебной помощи, расскажите порядок
сортировки (примите решение
по внутрипунктовой медицинской
сортировке) и оказания (перечислите
мероприятия) медицинской помощи в МПп
и омедб, укажите направление
дальнейшей эвакуации.
ОТВЕТЫ
НА
СИТУАЦИОННЫЕ ЗАДАЧИ
Ответы на ситуационные
задачи к главе 7
Ответ
на задачу №
1
Диагноз.
Синдром
длительного сдавления тяжелой степени
обеих нижних
конечностей. Необратимая ишемия нижних
конечностей. Травматический
шок III
степени.
Первая
помощь. Наложить
жгуты выше места сдавления, вытащить
из-под
завала. Затем наложить асептические
повязки на раны и ссадины конечностей,
ввести обезболивающее средство из
шприц-тюбика. Транспортная
иммобилизация подручными средствами.
Срочная эвакуация.
Доврачебная
помощь. Произвести
иммобилизацию с помощью лестничных
шин, наладить систему для внутривенного
введения плазмоза-мещающих растворов
из пластикового контейнера. При
возможности дача
обильного питья. Срочная эвакуация на
носилках.
Первая
врачебная помощь. При
сортировке в МПп (в порядке выборочной
сортировки) раненый будет отнесен в
группу нуждающихся в неотложных
мероприятиях первой врачебной помощи.
Направляется в перевязочную
в 1-ю очередь.
Продолжить
внутривенное введение плазмозамещающих
растворов (кристаллоидных),
10 мл 10% хлорида кальция, внутримышечно
— 2 мл 1%
раствора морфина или омнопона, димедрола,
кордиамина, 1000
000 ЕД пенициллина, подкожно — 0,5 мл
столбнячного анатоксина.
Произвести катетеризацию мочевого
пузыря с оценкой цвета
и количества мочи.
Необходимо
оценить жизнеспособность поврежденных
конечностей. У раненого имеется клиника
«необратимой ишемии» — жгут не снимают.
Производят новокаиновую блокаду
бедренных и седалищных нервов 0,5%
раствором новокаина. Выполняется
транспортная иммобилизация лестничными
шинами. Заполняется первичная медицинская
карточка.
Срочная
эвакуация, желательно вертолетом
непосредственно на этап специализированной
медицинской помощи.
Квалифицированная
медицинская помощь. Раненый
направляется в противошоковую
для раненых. Внутривенно вводят
кристаллоиды и низкомолекулярные
коллоидные растворы с одновременной
стимуляц
мочеотделения лазиксом и поддержанием
диуреза не менее300
мл/ч. На каждые 500 мл кровезаменителей
с целью устранения ацидоза
вводится 100 мл 4% гидрокарбоната натрия
для достижения рН мочи
не менее 6,5. Вводят также 10% хлорид
кальция, глюкокортикои-ды,
обезболивающие и седативные препараты.
После
стабилизации состояния выполняют
ампутацию обеих нижних
конечностей выше наложенных жгутов.
Срок временной нетранспортабельности
(для эвакуации наземным транспортом) —
3—4 суток.
При
развитии ОПН —- срочная эвакуация в
госпиталь госпитальной базы
с развернутым отделением гемодиализа.
При отсутствии ОПН — эвакуация
в общехирургический госпиталь и
долечивание в ТГМЗ.
Ответ на задачу
№ 2
Диагноз.
Синдром
длительного сдавления левой верхней
конечности средней
степени. Травматический шок I
степени.
Первая
помощь. Наложить
жгут выше места сдавления, вытащить
из-под
завала. При
сохранении активных и пассивных движений
поврежденной
рукой —
снять
жгут. При отсутствии движений — жгут
снимать нельзя.
Затем
наложить асептические повязки на раны
и ссадины конечности,
ввести обезболивающее средство из
шприц-тюбика. Транспортная иммобилизация
путем прибинтовывания левой руки к
груди. Срочная
эвакуация.
Доврачебная
помощь. Произвести
иммобилизацию с помощью лестничной
шины, наладить систему для внутривенного
введения плазмоза-мещающего раствора
из пластикового контейнера. Ввести
внутривенно 2-4
мл 50% раствора анальгина. При возможности
дача обильного питья.
Срочная эвакуация на носилках.
Первая
врачебная помощь. При
сортировке в МПп (в порядке выборочной
сортировки) раненый будет отнесен в
группу нуждающихся в неотложных
мероприятиях первой врачебной помощи.
Направляется в перевязочную
в 1-ю очередь.
Продолжить
внутривенное введение плазмозамещающих
растворов (кристаллоидных),
10 мл 10% хлорида кальция, внутримышечно
— 2 мл 1%
омнопона или морфина, 1% раствора
димедрола, 500 000 ЕД пенициллина,
подкожно 0,5 мл столбнячного анатоксина.
Произвести катетеризацию
мочевого пузыря с оценкой цвета и
количества мочи.
Необходимо
оценить жизнеспособность поврежденной
конечности. Производится
транспортная иммобилизация лестничными
шинами. Заполняется
первичная медицинская карточка.
Срочная
эвакуация, желательно вертолетом
непосредственно на этап оказания
специализированной медицинской помощи.
Квалифицированная
медицинская помощь. Раненый
будет направлен в
палату интенсивной терапии для раненых.
Внутривенно вводят кристаллоиды
и низкомолекулярные коллоидные растворы
с одновременной
стимуляцией мочеотделения лазиксом и
поддержанием диуреза не менее 300 мл/ч.
На каждые 500 мл кровезаменителей с целью
устранения
ацидоза вводится 100 мл 4% гидрокарбоната
натрия для достижения рН
мочи не менее 6,5. Вводят также 10% хлорид
кальция, глюкокортик
обезболивающие и седативные препараты.
Производят широкую
фасциотомию плеча, предплечья и кисти.
Срок
временной нетранспортабельности (для
эвакуации наземным транспортом)
— 1-2 суток.
При
развитии ОПН — срочная эвакуация в
лечебное учреждение госпитальной
базы с развернутым отделением гемодиализа.
При отсутствии
ОПН — эвакуация в общехирургический
госпиталь и долечивание
в ТГМЗ.
Ответ на задачу
№ 3
Диагноз.
Синдром
длительного сдавления тяжелой степени
правой нижней
конечности. Гангрена нижней конечности.
Травматический шок II
степени.
Первая
помощь. Наложить
жгуты выше места сдавления, вытащить
из
завала. Затем наложить асептические
повязки на раны и ссадины конечности,
ввести обезболивающее средство из
шприц-тюбика. Транспортная иммобилизация
подручными средствами. Срочная эвакуация.
Доврачебная
помощь. Произвести
иммобилизацию с помощью лестничных
шин, наладить систему для внутривенного
введения плазмоза-мещающего
раствора из пластикового контейнера.
Внутривенно ввести 2—4 мл 50% раствора
анальгина. При возможности дача обильного
питья.
Срочная эвакуация на носилках.
Первая
врачебная помощь. При
сортировке в МПп (в порядке выборочной
сортировки) раненый будет отнесен в
группу нуждающихся в неотложных
мероприятиях первой врачебной помощи.
Направляется в перевязочную в 1-ю очередь.
Продолжить
внутривенное введение плазмозамещающих
растворов (кристаллоидных),
10 мл 10% хлорида кальция, внутримышечно
— 2 мл 1%
омнопона или морфина, 1% раствора
димедрола, 1 000 000 ЕД пенициллина,
подкожно — 0,5 мл столбнячного анатоксина.
Произвести катетеризацию
мочевого пузыря с оценкой цвета и
количества мочи.
У
раненого имеется клиника «необратимой
ишемии» с развитием гангрены
конечности — жгут не снимают. Производят
новокаиновую блокаду бедренных и
седалищных нервов 0,5% раствором новокаина.
Выполняется
транспортная иммобилизация лестничными
шинами. Заполняется
первичная медицинская карточка.
Срочная
эвакуация, желательно вертолетом
непосредственно на этап оказания
специализированной медицинской помощи.
Квалифицированная
медицинская помощь. Раненый
будет направлен в
палату интенсивной терапии для раненых.
Внутривенно вводят кристаллоиды
и низкомолекулярные коллоидные растворы
с одновременной
стимуляцией мочеотделения лазиксом и
поддержанием диуреза не менее 300 мл/ч.
На каждые 500 мл кровезаменителей с целью
устранения
ацидоза вводится 100 мл 4% гидрокарбоната
натрия для достижения рН
мочи не менее 6,5. Вводят также 10% хлорид
кальция, глюкокорти-коиды,
обезболивающие и седативные препараты.
После
стабилизации состояния выполняют
ампутацию правой нижней
конечности выше наложенного жгута. Срок
временной нетранспортабельности
(для эвакуации наземным транспортом) —
3-4 суток.
ОТВЕТЫ
НА СИТУАЦИОННЫЕ ЗАДАЧИ
При
развитии ОПН — срочная эвакуация в
лечебное учреждение госпитальной базы
с развернутым отделением гемодиализа.
При отсутствии
ОПН — эвакуация в общехирургический
госпиталь и долечивание
в ТГМЗ.
Ответ на задачу
№ 4
Диагноз.
Синдром
длительного сдавления левой нижней
конечности легкой
степени.
Первая
помощь. Наложить
асептические повязки на раны и ссадины
конечности. Ввести обезболивающее
средство из шприц-тюбика. Осуществить
транспортную иммобилизацию путем
прибинтовывания левой
ноги к правой. Срочная эвакуация.
Доврачебная
помощь. Иммобилизация
с помощью лестничных шин. Установить
систему для внутривенного введения
кристаллоидного плазмозамещающего
раствора из пластикового контейнера.
Ввести внутривенно
2 мл 50% раствора анальгина. Срочная
эвакуация на носилках.
Первая
врачебная помощь. При
сортировке в МПп раненый относится
к группе нуждающихся в неотложных
мероприятиях первой врачебной
помощи. Направляется в перевязочную в
1-ю очередь.
Продолжается
внутривенное введение кристаллоидных
плазмозаме-щающих
растворов до 500 мл. Необходимо ввести
внутривенно 10 мл 10%
хлорида кальция; внутримышечно по 2 мл
1% морфина и 1% раствора
димедрола, 500 000 ЕД пенициллина; подкожно
0,5 мл столбнячного
анатоксина. Производится проводниковая
блокада левых бедренного и седалищного
нервов 0,5% раствором новокаина.
Катетеризация мочевого
пузыря с оценкой цвета и количества
мочи. Осуществляется транспортная
иммобилизация лестничными шинами.
Заполняется первичная
медицинская карточка.
Срочная
эвакуация, желательно вертолетом
непосредственно на этап
оказания специализированной медицинской
помощи.
Квалифицированная
медицинская помощь. Раненый
направляется в палату
интенсивной терапии для раненых.
Внутривенно вводят крис-таллоидные
и низкомолекулярные коллоидные растворы
с одновременной стимуляцией
мочеотделения лазиксом и поддержанием
диуреза не менее 300 мл/ч. На каждые 500 мл
кровезаменителей с целью устранения
ацидоза вводится 100 мл 4% гидрокарбоната
натрия для достижения рН мочи не менее
6,5. Вводят также 10% раствор хлорида
кальция, глю-кокортикоиды,
обезболивающие и седативные препараты.
При
развитии ОПН — срочная эвакуация в
лечебное учреждение госпитальной базы
с развернутым отделением гемодиализа.
При отсутствии
ОПН — эвакуация в общехирургический
госпиталь (ВПХГ).
Синдром длительного сдавления (краш-синдром, СДС) – жизнеугрожающее состояние, которое возникает в связи с длительным сдавлением любой части тела и последующим её высвобождением, вызывающее травматический шок и часто приводящее к смерти.
Проявляется болью, ухудшением состояния, отеком пораженных отделов тела, острой почечной недостаточностью. Без медицинской помощи пострадавшие погибают от острой почечной недостаточности, нарастающей интоксикации, легочной или сердечно-сосудистой недостаточности.
Возникновению данного синдрома способствуют два условия:
1) массивный объём сдавленных тканей;
2) длительный период сдавления (от 40 минут и более).
В зоне сдавления образуются токсические продукты (свободный миоглобин, креатинин, калий, фосфор), которые не «размываются» жидкостью, скопившейся из-за механического препятствия циркуляции её тока. В связи с этим после устранения причины сдавления возникает системная реакция организма – продукты разрушенных тканей попадают в кровоток. Так
происходит отравление организма – токсемия.
Обычно синдром длительного сдавления (СДС) возникает у пострадавших во время оползней, землетрясений, обвалов в шахтах, строительных работ, дорожных аварий, заготовки леса, при взрывах и разрушениях зданий и сооружений.
ПРИЧИНЫ ВОЗНИКНОВЕНИЯ СИНДРОМА ДЛИТЕЛЬНОГО СДАВЛЕНИЯ
Синдром длительного сдавления мягких, преимущественно мышечных тканей, развивается в результате сочетания трех обязательных элементов:
1) потеря жидкой части крови по причине травматизации сосудов и иных тканей;
2) развитие болевого синдрома, возможно, шоковых состояний;
3) отравление организма некротическими тканями и другими токсичными продуктами, образованными при тканевом распаде.
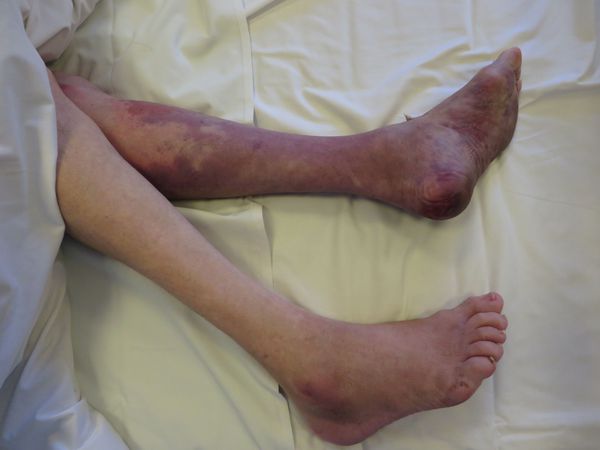
ПРИЗНАКИ СИНДРОМА ДЛИТЕЛЬНОГО СДАВЛЕНИЯ
Состояние человека на момент обнаружения может быть вполне удовлетворительным, а может быть крайне тяжелым:
1) Если с момента начала компрессии прошло немного времени, то конечность будет отечной, кожа бледной и холодной на ощупь, периферическая пульсация будет снижена или полностью отсутствовать.
2) Если пострадавший находился под завалом длительное время (4-6 часов и более), то пораженные участки тела могут быть красно-синюшного цвета, сильно отечными, пульсация сосудов отсутствует, движение конечностями невозможно, попытки пошевелить ими вызывают сильнейшую боль.
ПЕРВАЯ ПОМОЩЬ ПРИ СИНДРОМЕ ДЛИТЕЛЬНОГО СДАВЛЕНИЯ
При обнаружении пострадавших, находившихся под какими-либо сдавливающими предметами, категорически нельзя освобождать передавленные конечности сразу. Принцип оказания помощи – не допустить залпового выброса токсинов, то есть «запереть» их в освобождённой от груза конечности, чередуя наложение жгута, снятие груза и тугое бинтование одновременно с оказанием помощи при сопутствующих повреждениях и общими противошоковыми мероприятиями.
В первую очередь, необходимо наложить жгут выше места повреждения, и только после этого осторожно убрать предметы, под которыми оказался человек. Если убрать их сразу, не накладывая жгут, токсичные продукты, образовавшиеся при массивном разрушении мышечной
ткани, попадут в общий кровоток. Это вызовет повреждение почек, развитие острой почечной недостаточности, что может привести к гибели пострадавшего до того, как удастся доставить его в медицинское учреждение.
Первая помощь до оказания медицинской помощи
Пострадавшую конечность необходимо туго забинтовать, максимально охладить и иммобилизировать, предварительно сняв с нее одежду и обувь, если речь идет о нижних конечностях.
Открытые раны (ссадины, порезы) при возможности следует обработать.
Если есть возможность, дать пострадавшему обезболивающие препараты, учитывая при этом возможную аллергическую реакцию организма пострадавшего.
Если пострадавший находится в сознании и нет подозрения на травму живота, то ему можно давать питье.
Пострадавшего нужно в кратчайшие сроки доставить в медицинское учреждение для оказания квалифицированной помощи. Следует отметить, что к жгуту обязательно прикрепляется записка, в которой будет указано время наложения.
Если время трагедии неизвестно, оказывают стандартную первую помощь, особенностью которой является отказ от быстрого освобождения от давящего груза.
Дата публикации 1 июня 2018Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Синдром длительного сдавления (краш-синдром, СДС) — жизнеугрожающее состояние, которое возникает в связи с длительным сдавлением любой части тела и последующим её высвобождением, вызывающее травматический шок и часто приводящее к смерти.
Возникновению данного синдрома способствуют два условия:
- массивный объём сдавленных тканей;
- длительный период сдавления.[16]
Эти факторы приводят к тому, что после высвобождения сдавленной части тела травма выходит за пределы повреждения и локальной травматической реакции.[19]
В зоне сдавления образуются токсические продукты (свободный миоглобин, креатинин, калий, фосфор), которые не «размываются» жидкостью, скопившейся из-за механического препятствия циркуляции её тока.[10] В связи с этим после устранения причины сдавления возникает системная реакция организма — продукты разрушенных тканей попадают в кровоток. Так происходит отравление организма — токсемия.
Особая форма краш-синдрома — синдром позиционного сдавления (СПС). В этой ситуации нет травмирующего извне фактора, однако компрессия тканей возникает от неестественного и длительного положения тела.[17] Чаще всего СПС характерен для человека в состоянии сильного опьянения: угнетение сознания и болевой чувствительности в сочетании с длительным неподвижным положением приводят к критической ишемии (снижению кровоснабжения в отдельном участке тела). Это вовсе не означает, что для позиционного сдавления человек обязательно должен часами «отлёживать» руку или ногу. Некроз тканей может быть вызван максимальным сгибанием сустава, достаточно длительным по времени, что ведёт к передавливанию сосудистого пучка и нарушению кровоснабжения тканей.[13] Сопутствующие сдвиги гомеостаза (саморегуляции организма), характерные для биохимии опьянения, сопутствуют описанному позиционному синдрому.[1]
От истинного СДС позиционное сдавление отличается темпами нарастания токсемии и редкой частотой необратимых поражений органов.
Частным и наименьшим по разрушительности является неврологический симптом. Он возникает довольно редко и является отдельным компонентом краш-синдрома. Этот симптом проявляется в виде повреждения или нарушения работы того или иного нерва (нейропатии). При этом не наблюдается фонового хронического неврологического заболевания или факта травмы. Данное состояние является обратимым.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома длительного сдавления
Симптоматика краш-синдрома обширна и разнообразна. Она складывается из местных (локальных) и общих проявлений, любое из которых уже само по себе является тяжёлой травмой.[5]
Как развиваются признаки синдрома длительного сдавления
При первичном осмотре пациента местные симптомы могут быть расценены неправильно в связи с неочевидностью повреждения: поражённые ткани на ранних сроках выглядят здоровее, чем есть на самом деле.[8] Некротические (отмирающие) зоны отчётливо проявляются только через несколько суток, а их отграничение может продолжаться и в дальнейшем.[1]
Масштабы локальных нарушений становятся явными уже на этапе присоединения осложнений. Этот факт требует от хирурга особой тактики — осуществления вторичной ревизии (осмотра) пострадавшего.
Местная симптоматика в первую очередь представлена встречающимися в быту травмами, но их массивность более значительна. Для СДС характерны сочетанные и комбинированные повреждения, политравмы.
К ним относятся:
- открытые и закрытые переломы;
- обширные раны;
- отслойки кожи с клетчаткой;
- размозжения;
- травматические ампутации конечностей;
- торсионные повреждения (проворачивание кости вокруг своей оси).
Как выглядят проявления краш-синдрома
При краш-синдроме возникают большие площади деструкции (разрушения), органоразрушающие и необратимые травмы.[22] Помимо скелетной травмы и повреждений мягких тканей СДС часто сопутствуют нейротравмы (повреждение нервной системы), торакальные (травмы грудной клетки) и абдоминальные (внутрибрюшные) повреждения. Усугубить состояние пострадавшего могут продолжающиеся на месте происшествия кровотечения и инфекционные осложнения, возникшие ранее.
Местные повреждения запускают такой общий процесс, как шок. Его появление при СДС обусловлено множественностью травм, длительной болевой импульсацией и недостатком кровоснабжения сдавленного сегмента тела.[16]
Шок при краш-синдроме является многокомпонентным: механизм длительного сдавления приводит к развитию таких типов стресса организма, как гиповолемический (снижение объёма циркулирующей крови), инфекционно-токсический и травматический.[14] Особенно опасны при СДС токсические компоненты шока, которым характерна внезапность: они в большом количестве после высвобождения сдавленной части тела одномоментно попадают в кровоток. Сочетание тяжёлого местного повреждения и токсического действия собственных тканей обуславливает течение болезни и может привести к фатальному исходу.
Патогенез синдрома длительного сдавления
Человеческий организм обладает компенсаторными возможностями — реакция организма на повреждения, при которой функции поражённого участка тела осуществляет другой орган. На фоне длительного пребывания человека в условиях гиповолемии (снижения объёма циркулирующей крови), интенсивной боли, вынужденного положения и сопутствующих травм внутренних органов такие способности организма находятся на пределе либо совсем иссякают.
Нарушение объёма эритроцитов в крови и поступление плазмы в межтканевое пространство вызывает ишемию, замедление кровотока и повышение проницаемости капилляров. Пропотевание плазмы в ткани и межтканевое пространство также приводит к накоплению миоглобина (белка, создающего запасы кислорода в мышцах). Падение артериального давления поддерживает гипоперфузию (недостаточное кровоснабжение), плазмопотерю и нарастание отёка тканей.[1]
В течение всего времени сдавления продукты распада тканей, поступающие в кровь, поражают почки. После высвобождения пострадавшего происходит резкое усиление выброса токсических веществ и массивное «вымывание» тканевого детрита (разрушенных клеток) в кровяное русло. Освобождённый от блока-сдавления, кровоток возобновляется, неминуемо заполняя циркулирующий объём крови возникшими аутотоксинами.[4] Это приводит к появлению острой почечной недостаточности, в результате чего возникают незамедлительные аутоиммунные реакции: температурные кризы, генерализованные нарушения гуморальной регуляции (обменных процессов).
Почечная недостаточность развивается из-за блокирования канальцев почек миоглобином разрушенных мышц и прекращения жизненно необходимого процесса реабсорбции (обратного всасывания воды). Это значительно усугубляется ионными нарушениями. Продукты распада тканей, дополнительно поступающие в кровь, неконтролируемо влияют на диаметр просвета кровеносных сосудов. В результате сосуды сужаются, в том числе и в фильтрационных клубочках почек, что ведет к тромбозу и полному прекращению фильтрации.[10]
В связи с острой почечной недостаточностью возникшая декомпенсация усугубляется нарастающим ионным дисбалансом (гиперкалиемией). Это приводит к грубым нарушениям саморегуляции организма и «закислению» внутренних сред — ацидозу.[16]
Феномен взаимного отягощения (гиповолемия + болевая импульсация + токсемия) разворачивается теперь в полной мере. Симптомы становятся максимально выраженными, каскадными и нарастающими, а вероятность их устранения силами организма — невозможной.[20]
Описанным нарушениям сопутствует крах гемодинамики (движение крови по сосудам) в связи с кровопотерей и рефлекторной гипотонией (понижение кровеносного давления). Это приводит к ступенчатому нарастанию тяжести и формированию порочного круга. Прервать патологические процессы при синдроме длительного сдавления возможно только медицинским вмешательством — своевременным, координированным и компетентным.
Классификация и стадии развития синдрома длительного сдавления
Классификация краш-синдрома основывается на тяжести клинического проявления, которое зависит от площади и длительности сдавления.
Формы СДС:
| Форма | Описание |
|---|---|
| Лёгкая | сдавление верхней или нижней конечности не более 4 часов |
| Средняя | сдавление целой конечности или двух сегментов разных конечностей не более 6 часов |
| Тяжёлая | сдавление двух верхних или двух нижних конечностей 6-8 часов |
| Крайне тяжёлая | сдавление двух конечностей более 8 часов |
В связи с изученностью патогенеза краш-синдрома и известностью прогноза каждой формы СДС данная классификация является общепринятой и остаётся неизменной уже долгое время.[10] И хотя она довольно упрощённая, и в ней не учитываются детали локальных повреждений, данная систематизация доказывает свою значимость при распределении потоков больных в условиях катастрофы, тем самым повышая эффективность медицинской помощи.[1][22]
Помимо данной классификации некоторые авторы выделяют и другие типизации краш-синдрома:
- по преобладающему клиническому компоненту шока;
- по картине токсинемии;
- по соотношению локальных повреждений, травм внутренних органов и выраженности токсико-шокогенного компонента.
Однако данные шкалы малопригодны для быстрой оценки состояния больных, так как замедляют оказание помощи проведением лабораторно-инструментальных исследований.[11]
Перед проведением диагностики и анализа клинической картины важно оценить, к какой стадии относится конкретный СДС:
- Ранний период — длится менее трёх суток с момента извлечения больного из-под сдавливающих объектов. Эта стадия отличается развитием осложнений, характерных для шока, с присоединением острой почечной недостаточности.
- Промежуточный период — длится 3-12 суток. Клиника острой почечной недостаточности разворачивается полностью, достигая терминальной стадии. Общая клиническая картина выражается явными зонами разграничения и объёмом повреждения.
- Поздний период — длится от 12 суток до 1-2 месяцев. Является периодом репарации (восстановления): нарушений жизненно важных функций не произошло, организм мобилизует компенсаторные возможности. Продолжительность периода до двух месяцев условна — длительность зависит от того, какие структуры и насколько серьёзно пострадали, а также насколько адекватное лечение при этом оказывается.
Осложнения синдрома длительного сдавления
Степень тяжести краш-синдрома и вероятность его исхода зависят от возникших осложнений. К основным осложнениям СДС относятся:
- острая почечная недостаточность — смертельно опасное осложнение;
- вторичные инфекционные осложнения, образовавшиеся от некрозов ткани после сдавления — также представляют не меньшую опасность, чем почечная недостаточность, и могут привести к смерти (в том числе без возникновения восходящей инфекции);[6][15]
- полиорганная недостаточность, возникшая на фоне общей интоксикации — может статьи причиной смерти, но не столь скоротечной, как при почечной недостаточности.
Хронология осложнений играет ведущую роль в синдроме длительного сдавления, объясняя многие клинические закономерности.
Большинство авторов расценивают острую почечную недостаточность как компонент СДС, хотя фактически она является осложнением массивного повреждения и недостаточного кровоснабжения.[16]
В силу тяжести повреждений возникает благоприятная почва для развития проблем «интенсивного отделения»:
- дистресс-синдрома (дыхательной недостаточности);
- жировой, воздушной и тромбоэмоблии (закупорки);
- синдрома диссеминированного внутрисосудистого свёртывания;
- нозокомиальной пневмонии.
Эти осложнения не всегда возникают при СДС, однако их проявление часто становится причиной смерти большого процента пострадавших.[1]
Также при СДС возникают локальные осложнения ран:[9]
- раневая инфекция с присоединением анаэробной флоры;
- деструкция (разрушение) анатомического строения: тяжёлые и плохо дренируемые обширно-скальпированные раны, множественные «карманы», отслойки, ишемические очаги.
Локальный статус ран при синдроме длительного сдавления всегда вызывает опасения и неблагоприятен при прогнозе, даже с условием полноценной и своевременной хирургической обработки. Заживление ран, открытых переломов, повреждений внутренних органов, протекает со значительными трудностями по причине сопутствующего шока. Феномен взаимного отягощения резко выражен.
Диагностика синдрома длительного сдавления
Диагноз СДС является комплексным, то есть его можно установить, сложив и объединив компоненты полученной травмы, учитывая её механизм. Диагностика краш-синдрома превентивна — носит предостерегающий характер. Врач, учитывая обстоятельства и условия возникновения травмы, определяет СДС как ожидаемый диагноз.[19]
Несмотря на выраженность и многообразие клинических проявлений, СДС может представить трудность для многих опытных специалистов. Это связано с редкой встречаемостью синдрома в мирное время.
Диагностика резко затрудняется, если анамнез травмы неизвестен. В таком случае единственно верным тактическим решением хирурга становится настороженный подход. Он проявляется в предположении СДС в случае отсутствия контакта с пациентом, при политравме неясной давности, выраженных посегментных повреждения с компрессионным характером травмы.[10][16] Инфицированные раны, признаки сдавления конечностей, несоответствие локальных проявлений травмы общему состоянию пациента могут также указывать на вероятность краш-синдрома.
Для детализации диагноза используют общепринятые схемы исследования: уточнение жалоб, анамнеза, механизма травмы, акцентирование на длительности сдавления и мероприятиях, предшествующих освобождению от сдавления.
При сборе анамнеза жизни уделяется внимание перенесённым заболеваниям почек: гломерулонефрит, пиелонефрит, хроническая почечная недостаточность, а также проведение нефрэктомии (удаление почки или её части).
При оценке объективного статуса показано пристальное обследование больного с целью оценки массивности повреждений. Ясное сознание, незначительность жалоб, активное положение больного не должны вводит врача в заблуждение, так как возможно, что осмотр проводится в период «светлого» промежутка, когда организм субкомпенсирован, и симптоматика не проявляется.[19]
Оцениваются объективные параметры: артериальное и центральное венозное давление, частота сердечных сокращений, частота дыхания, сатурация, диурез (объём мочи). Проводится лабораторный скрининг.
Показательны параметры биохимических анализов, «почечных» маркеров: концентрация креатинина, мочевины крови, клиренс креатинина. Ранними информативными показателями станут ионные сдвиги крови.[1]
Ревизия ран и повреждений в результате компрессии тканей выполняется первично. Она представляет собой лечебно-диагностическую манипуляцию, позволяющую уточнить глубину и обширность разрушения ткани.
С целью исключения профильных травм привлекаются узкие специалисты: урологи, нейрохирурги, абдоминальные хирурги, гинекологи.[21]
Для диагностики также используется рентгенография, компьютерная и магнитно-резонансная томографии (по выбору). Пациенты подлежат непрерывному мониторингу и даже в том случае, если на момент поступления их состояние было стабильным.
Лечение синдрома длительного сдавления
Принципиальные моменты в лечении краш-синдрома связаны с высвобождением и эвакуацией пострадавшего. Правильность действий врача на месте происшествия во многом определяет успех стационарного лечения.[10]
Алгоритм первой помощи:
Меры до освобождения от сдавления:
- убедиться в безопасности себя и окружающих на месте происшествия;
- вызвать скорую медицинскую помощь;
- освободить пострадавшего от сдавления, если это возможно и безопасно.
Меры после снятия пресса:
- если пострадавший без сознания и не дышит – начать комплекс сердечно-легочной реанимации и продолжить до появления самостоятельного дыхания и пульса;
- если пострадавший дышит, но без сознания – обеспечить проходимость дыхательных путей;
- остановить видимое кровотечение, наложить повязки на раны;
- зафиксировать переломы шинами;
- лечить проявления шока: обезболить и согреть пострадавшего (избегать переохлаждения);
- следить за состоянием пострадавшего до прибытия медиков.
Нет доказанной эффективности наложения жгута на конечность до освобождения из завалов. Жгут используется лишь при продолжающемся массивном кровотечении и в этом случае может быть наложен с целью остановки кровотечения до или после извлечения пострадавшего.
Предварительное и наиболее эффективное оказание помощи зависит от стадии СДС. И хотя общая терапия краш-синдрома является комплексной, приоритетный способ лечения также зависит от стадии данного состояния.
Пострадавшему сразу после обнаружения вводятся анальгетики, в том числе наркотические, антигистаминные, седативные и сосудистые препараты проксимальнее, то есть ближе к зоне сдавления конечности, а также накладывается жгут. Не снимая жгут, эластичным бинтом перевязывается повреждённый сегмент, иммобилизируется и охлаждается. После выполнения этого первичного объёма медицинской помощи, жгут можно снять.
Затем проводится туалет ран, накладываются асептические повязки. Налаживается постоянный венозный доступ (периферический), проводят инфузии растворов.
Инфузионная терапия
Инфузии проводятся под контролем диуреза (объёма мочи, образуемой за определённый промежуток времени). Для этого необходимо установить катетер Фолея — тип катетера с надувным удерживающим баллоном, используется для отвода мочи из мочевого пузыря и для введения в мочевой пузырь лекарственных жидкостей.
Для инфузий используется тёплый физраствор. Также может применяться бикарбоната натрия и 20 % маннита. Диурез необходимо поддерживать на уровне 8 литров в сутки (кроме пожилых людей), может потребоваться инфузия до 12 литров в сутки.
На фоне продолжающейся анальгезии (снятия болевого симптома), пациент транспортируется в стационар под контролем показателей гемодинамики (движения крови по сосудам). Эффективно проведение лечения в условиях отделения интенсивной терапии.[7] Показана пункция и катетеризация центральной вены, продолжение инфузионно-трансфузионной терапии (введение необходимых биохимических жидкостей) с переливанием свежезамороженной плазмы, кристаллоидных и высокомолекулярных растворов. Выполняется плазмаферез, гемодиализ (очищение крови вне организма), кислородотерапия, гипербарическая оксигенация (лечение кислородом под высоким давлением).
Исходя из показаний, проводится и симптоматическое лечение. Производят непрерывный контроль диуреза, частоты сердечных сокращений, пульса, центрального венозного давления. Контролируют ионный состав крови.
Эффективность общих мероприятий напрямую зависит от локального хирургического лечения.[16] Универсальных схем по обработке ран и ведению пострадавшего — нет. Выполняется активная профилактика компартмент-синдрома (отёка и сдавления мышц в фасциальных футлярах), в том числе раннее выполнение подкожной фасциотомии.
Оценка жизнеспособности тканей при первичной хирургической обработке бывает затруднена: отсутствие разграничений здоровой и повреждённой зоны, пограничных и мозаичных нарушений перфузии (выделение крови через ткани организма) удерживают хирургов от радикальных действий.[1]
В случае сомнений показана ампутация конечности с рассечением большинства фасциальных футляров, выполнением дополнительных доступов для адекватного осмотра, дренирования, наложения отсроченных швов либо тампонирования раны.
Клиника локальных повреждений скудна в начальном периоде СДС. Поэтому возникает необходимость вторичного осмотра раны или ревизии конечности спустя 24-28 ч.[20] Подобная тактика позволяет санировать (очищать) возникшие очаги некроза на фоне вторичного тромбоза капилляров, оценить жизнеспособность тканей и сегмента в целом, корректировать хирургический план.
Коррекция гиперкалиемии на догоспитальном этапе
Коррекция гиперкалиемии возможна после её подтверждения: необходимы лабораторные тесты и ЭКГ в полевых условиях. Исключается приём пищевых продуктов с содержанием калия. Применяются коллоидные растворы для инфузии без содержания калия.
Внутривенно вводится глюконат кальция 10 %-ный. Раствор кальция глюконата вводят из расчета 50-100 мг/ кг веса тел (вводится медленно!). Также вводится 1 ЕД инсулина короткого или ультракороткого действия в смеси с глюкозой. На указанное количество инсулина должно приходиться 1-3 г глюкозы. При этом глюкозу в 40 %-ной концентрации вводят в физраствор для получения 5-20 % раствора.
Госпитализация
Госпитализация при синдроме длительного сдавления необходима всегда. Необходимость госпитализации объяснима исключительной тяжестью травм и невозможностью их лечения в амбулаторных условиях. Редкие случаи сдавления небольших сегментов конечностей не дают права расценивать травму как незначительную и тоже требуют госпитализации.
Это связано с тем, что без дополнительного и всестороннего госпитального обследования невозможно определить масштаб поражения — клиническая картина синдрома длительного сдавления может не соответствовать истинной тяжести травмы. Госпитализация в мирное время выполняется службой скорой медицинской помощи.
Критерии выписки пациента
Критерием выписки после лечения СДС служит стабилизация общего состояния и излечение травматических повреждений. Под стабилизацией общего состояния понимают компенсацию жизненных показателей и адекватный диурез без лекарственной и инфузионной поддержки. Под излечением травм подразумевают стабилизацию переломов и заживление ран (либо явную тенденцию к заживлению в ходе перевязок).
Прогноз. Профилактика
Прогноз СДС зависит от длительности сдавления и площади сдавленных тканей. Количество смертей и процент инвалидизации предсказуемо снижается в зависимости от качества медицинской помощи, опытности хирургической бригады, оснащения стационара и возможностей отделения интенсивной терапии.[10]
Знание патогенеза и стадий краш-синдрома позволяет врачу подобрать приоритетный метод лечения согласно ситуации. В значительной массе случаев, за исключением тяжёлых форм синдрома, это приводит к функционально благоприятным исходам.[21]
Инвалидизация пациентов чаще всего связана с потерей конечностей и возникновением хронической почечной недостаточности.[16] Повлиять на качество жизни таких пациентов способна эффективная плановая медицинская помощь: программный диализ, протезирование конечностей, программа реабилитации.
Профилактика краш-синдрома неконтролируема, как и всё, что приводит к появлению жертв под завалами (обрушения, взрывы, несчастные случаи, техногенные и транспортные катастрофы). Малая доля пострадавших от СДС приходится на пациентов с производственной травмой. Чтобы избежать подобной природы возникновения краш-синдрома, необходимо соблюдать технику безопасности на предприятии, обеспечивать безопасные условия труда и осуществлять прогнозирование рисков производства.
Особое внимание следует уделить профилактикесиндрома позиционного сдавления. Часть больных с этим синдромом — пациенты с хроническими синкопальными состояниями, неврологическими синдромами, диабетики с декомпенсацией и потерей сознания.[1] Человек, вовремя оказавшийся рядом, может спасти их не только от позиционного сдавления, но и от грозных осложнений основного заболевания. Зависимым людям, которые также относятся к группе риска СПС, избежать серьёзных последствий сдавления позволят ограниченное и отвественное употребление алкоголя, а также отказ от наркотиков.