Резюме. У здоровой женщины при нормально протекающей беременности структурно-функциональные изменения сердца носят адаптивный характер, выражены незначительно и полностью нормализуются после родов. У беременной с теми или иными заболеваниями сердца адаптационные возможности снижены, поэтому на любом этапе беременности могут возникать патологические изменения, осложняющие ее течение и приводящие к неблагоприятным исходам. Кроме того, при любой беременности возможно развитие новых заболеваний сердца, которые могут быть фатальными. Вот почему эхокардиографическая оценка структурно-функциональных изменений сердца является необходимой как при нормальной беременности, так и на фоне сопутствующих сердечно-сосудистых заболеваний.
Важное значение эхокардиографии (ЭхоКГ) в обследовании беременных для выявления структурно-функциональных изменений сердца сегодня не вызывает сомнений, а ее место определено рядом современных клинических рекомендаций. Так, в 2018 г. были опубликованы пересмотренные рекомендации Европейского общества кардиологов (ESC) по ведению пациенток с сердечно-сосудистыми заболеваниями (ССЗ) во время беременности [1], в которых подтверждены, а также уточнены основные положения по применению ЭхоКГ в этой группе женщин. Чуть раньше были утверждены российские национальные рекомендации «Диагностика и лечение сердечно-сосудистых заболеваний при беременности» [2], обобщившие отечественные и наиболее значимые зарубежные клинические рекомендации за 2011-2017 гг. Кроме того, в последние годы вышли системные обзоры и метаанализы, посвященные внутрисердечной гемодинамике, ремоделированию сердца, сердечно-сосудистой патологии у беременных, в той или иной мере рассматривающие вопросы, связанные с анализом и интерпретацией данных, получаемых при ЭхоКГ. В связи с этим целью данной статьи является рассмотрение ключевых моментов, знание которых необходимо врачам так называемой «мультидисциплинарной команды» (кардиолог, акушер-гинеколог, анестезиолог-реаниматолог и другие привлекаемые специалисты) для оценки состояния сердца при планировании, во время и после беременности.
Определение сердечно-сосудистого риска при планировании беременности
На сегодня, по данным статистики здравоохранения и исходя из клинической практики, установлено, что в целом сердечно-сосудистая патология выявляется не менее чем у 10% беременных и стойко занимает второе, после анемии, место среди экстрагенитальной патологии [2, 3]. Это артериальная гипертония (АГ), врожденные и приобретенные пороки сердца (ВПС и ППС соответственно), нарушения ритма сердца, кардиомиопатии и некоторые другие заболевания. Характер болезни и функциональное состояние сердца определяют течение беременности, риск осложнений, а иногда и противопоказания для беременности. В связи с этим при планировании беременности целесообразна оценка сердечно-сосудистого материнского риска.
Определение риска у женщин детородного возраста с ССЗ следует проводить по модифицированной классификации Всемирной организации здравоохранения (ВОЗ) (табл. 1) [1]. Наряду с этим риск следует уточнить по наличию предикторов осложнений, значение которых было доказано в исследованиях CARPREG, ZAHARA и ROPAC. Данные предикторы риска осложнений у матери с кардиоваскулярной патологией изложены в табл. 2.
Как видно из приведенных таблиц, и классификация ВОЗ, и перечень предикторов осложнений в значительной степени базируются на выявляемых и рассчитываемых при ЭхоКГ структурно-морфологических признаках поражения сердца и аорты, дисфункции желудочков, давления в легочной артерии. Так, например, при болезнях аорты (в эту группу включают бикуспидальный аортальный клапан, синдромы Марфана, Элерса–Данлоса и другие) при отсутствии ее дилатации материнский риск считают низким, но его оценивают как очень высокий при дилатации свыше 45-50 мм в зависимости от патологии. По совокупности признаков, указывающих на возможность диссекции аорты, беременность противопоказана. Такое же значение имеют количественные ЭхоКГ-показатели, такие как фракция выброса левого желудочка (ФВЛЖ), площадь клапанного отверстия.
Риск оценивают не только перед первой, но и каждой последующей беременностью. Необходимость переоценки понятна, так как состояние сердца может измениться и во время наступившей беременности, и после нее в силу разных обстоятельств.
Структурно-функциональные изменения сердца при нормально протекающей беременности
Первое ЭхоКГ-обследование беременной обычно проводят при сроке 12 недель и в последующих триместрах повторяют по мере необходимости при наличии показаний [2].
Во время беременности у здоровой женщины объем жидкости увеличивается на 40-100%, а объем циркулирующей крови – на 30-50%, что неизбежно приводит к увеличению преднагрузки [4]. Первые изменения можно определить при ЭхоКГ уже на 5-й неделе гестации, когда определяется увеличение ударного объема, сердечного выброса в среднем на 20%. К 20-й неделе гестации сдвиги увеличиваются, и прирост этих показателей может быть на 30–50% выше по сравнению с начальными. К концу I триместра отчетливо регистрируется увеличение размеров левого предсердия, к концу II триместра – возможно увеличение размеров и объемов левого желудочка, которые постепенно увеличиваются вплоть до родов [5]. В III триместре увеличивается индекс сферичности ЛЖ. При сравнении показателей в наибольшей степени увеличиваются объемы ЛЖ – на 30-50%, в меньшей степени его размеры – в среднем на 11% [5]. При этом они не выходят за пределы общепринятой нормы.
В эти же сроки описывается «физиологическая гипертрофия беременных» (pregnancy-induced hypertrophy), при которой увеличивается толщина стенок ЛЖ и масса миокарда. Максимальная масса миокарда определяется в III триместре беременности. Общий прирост массы миокарда иногда составляет до 70-80% по отношению к исходной [6, 7]. Важно, что нарушений функции сердца при этом не возникает.
В I триместре допплерография может выявлять увеличение скорости раннего диастолического наполнения (Ve) и снижение скорости кровотока в систолу предсердий (Va) трансмитрального диастолического потока. В конце II и III триместре возрастает вклад сокращения левого предсердия в наполнение левого желудочка, что отражается в увеличении скорости Va и, соответственно, относительном снижении отношения E/A. Удлиняется время изоволюметрического сокращения (IVRT) и время замедления потока (DT), но время ускорения (AT) остается стабильным [7]. В I триместре немного нарастает скорость систолического и одновременно снижается скорость диастолического кровотока в легочных венах. Важно, что эти изменения происходят у беременных с нормальным АД или незначительно повышенным диастолическим АД вследствие экспрессии фетальных генов, физиологических гормональных сдвигов. Описано снижение систолической продольной деформации базальных, срединных и апикальных сегментов левого желудочка и систолической деформации правого желудочка, которые выявляются при более углубленном исследовании с использованием режимов strain, strain-rate. Вместе с этим никаких существенных изменений радиальной и циркулярной деформации желудочков не регистрируют [8]. Следует отметить, что снижение это незначительно, кратковременно, не сопровождается какими-либо клиническими симптомами и самопроизвольно проходит без лечения.
Систолическое давление в легочной артерии увеличивается иногда до 40 мм рт. ст. Немного, на 2-3 мм, увеличивается размер корня аорты. Возможно появление митральной и трикуспидальной регургитации 1-2 степени [1].
Все эти изменения обратимы. Полная нормализация отмечается к 3-6 месяцам после родоразрешения. Описаны наблюдения, в которых восстановление регистрировалось только через 1 год.
Сердечная гемодинамика при многоплодной беременности
Сердечная гемодинамика при одноплодной и многоплодной беременности имеет ряд отличий. Это связано с более высокими показателями уровней периферического сосудистого сопротивления артериальному кровотоку в плодово-плацентарной циркуляции, что можно рассматривать как адаптационную реакцию в условиях ее повышенного функционального напряжения при многоплодии. Если в I триместре беременности показатели маточно-плацентарной гемодинамики при многоплодной и одноплодной беременностях существенно не различаются, то в дальнейшем происходит интенсивное снижение сосудистой резистентности кровотока в маточных артериях, что приводит к изменению гемодинамических показателей, которые в большей степени выражены при многоплодной беременности. Так, масса ЛЖ при беременности увеличивается примерно на 50% из-за увеличения конечно-диастолического и конечно-систолического его размера.
При многоплодной беременности объем циркулирующей крови стремительно нарастает во II-III триместрах беременности и к 34-й неделе увеличивается на 50-70% от исходных значений. Подобные изменения ведут к значительному увеличению работы сердца, при этом ударный объем сердца увеличивается более чем на 30%, частота сердечных сокращений возрастает на 15-20%, а общее периферическое сопротивление уменьшается примерно на 25%.
Беременные с артериальной гипертензией
Выделяют следующие клинические варианты АГ при беременности:
- АГ, имевшаяся до беременности;
- хроническая АГ;
- гипертоническая болезнь или симптоматическая АГ;
- гестационная АГ;
- хроническая АГ, осложнившаяся преэклампсией;
- преэклампсия/эклампсия.
Определение или уточнение поражения сердца как органа-мишени при АГ, то есть выявление гипертрофии ЛЖ в совокупности с оценкой систолической и диастолической функции миокарда, являются первоочередными задачами ЭхоКГ при ведении больных с АГ и необходимы для получения дополнительной информации о прогнозе и риске. При выявлении гипертрофии необходимо проводить дифференциальный диагноз с физиологической гипертрофией миокарда (pregnancy-induced hypertrophy), которая выявляется со II триместра, и эта гипертрофия носит, как правило, концентрический характер. Кроме того, данные ряда исследований демонстрируют, что во время беременности, осложненной гипертонией, масса миокарда левого желудочка и относительная толщина стенок увеличиваются больше, чем во время нормотензивной беременности [9].
Перипартальная кардиомиопатия
Заболевание, которое возникает исключительно во время беременности или в послеродовом периоде (в интервале между последними месяцами беременности и сроком до 5 месяцев после родов). Данные о ее частоте противоречивы: от 1 случая на 3000-4000 беременностей до 1 случая на 15 000 родов [10], что, возможно, свидетельствует о трудностях диагностики. Данную патологию подозревают во всех случаях, когда у беременной появляются признаки сердечной недостаточности, нарушения ритма сердца, а также если состояние после родов медленно нормализуется. Риск возникновения перипартальной кардиомиопатии увеличен у женщин старше 30 лет при многоплодной беременности, преэклампсии, у больных с бронхиальной астмой, анемией.
ЭхоКГ имеет приоритетное значение в выявлении перипартальной кардиомиопатии. Диагноз устанавливают на основании совокупности клинических и ЭхоКГ-критериев [10, 11]:
-
Сердечная недостаточность:
- последний месяц беременности;
- 5 месяцев после родов.
- Отсутствие предшествующих болезней сердца.
- Отсутствие определенных причин болезни, кроме беременности.
-
Явные ЭхоКГ-признаки дисфункции ЛЖ:
- фракция выброса менее 45% и/или фракционное укорочение менее 30%;
- конечный диастолический диаметр ЛЖ больше 2,7 см/м2.
При сниженной фракции выброса (< 35%) в полости ЛЖ образуются тромбы, являющиеся причиной тромбоэмболий.
Выздоровление и возврат к норме достигается у большинства, но не у всех женщин, и в ряде случаев функция сердца имеет положительную динамику, но только до определенных значений фракции выброса. При неполном выздоровлении («выздоровление с дефектом») перипартальная кардиомио-патия может вновь возникать при последующих беременностях [10].
Таким образом, диагноз перипартальной кардиомиопатии ставится методом исключения при отсутствии признаков всех других возможных причин систолической недостаточности. Вот почему в каждом случае необходима очень внимательная ЭхоКГ-оценка структуры и функции сердца, сопоставление полученных данных с предыдущими (наилучшее – с протоколом ЭхоКГ до беременности), чтобы дифференцировать имеющуюся картину с изменениями, происходящими при тяжелой преэклампсии, других формах кардиомиопатий, при врожденной и приобретенной патологии сердца, а также с тромбоэмболией легочной артерии, инфарктом миокарда, внутрисердечными образованиями, сепсисом.
Беременные с пороками сердца
В структуре всех ССЗ у беременных, по разным данным, 30-50% составляют ВПС, около 15% – ППС [12, 13].
Установление диагноза, оценка анатомии клапана, гемодинамики, степени тяжести порока, в том числе с точки зрения показаний к кардиохирургической коррекции во время беременности (например, баллонной комиссуротомии), наблюдение беременных в послеоперационном периоде – вот задачи, которые стоят перед ЭхоКГ-исследованием [2].
В последние десятилетия значительно возросло число беременных с ВПС, благодаря широкому внедрению кардиохирургических методов коррекции. Прооперированные в раннем детстве девочки достигают детородного возраста. Их клиническое состояние, качество жизни часто бывают вполне удовлетворительными для того, чтобы планировать беременность.
Первоначально беременные с ранее подтвержденными ВПС должны быть обследованы эхокардиографически при сроке до 10-12 недель беременности для определения прогноза возможности вынашивания беременности [2]. По результатам обследования коллегиально вместе с кардиологом, акушером-гинекологом и при необходимости – кардиохирургом выносится заключение о наличии или отсутствии противопоказаний к беременности, необходимости кардио-хирургического лечения.
Далее при нормальном течении беременности, отсутствии риска или низком риске ЭхоКГ выполняют в 18-22 и 27-32 недели, а также перед родами. Большая кратность ЭхоКГ определяется клиническим состоянием, типом порока сердца. Зачастую именно ЭхоКГ-заключение является решающим в вопросах дальнейшей тактики ведения беременности и досрочного родоразрешения по медицинским показаниям. Кесарево сечение целесообразно пациенткам с острой рефрактерной сердечной недостаточностью, тяжелым аортальным стенозом, тяжелой формой легочной гипертонии (включая синдром Эйзенменгера) или острой сердечной недостаточностью.
Митральный стеноз
В структуре ППС у беременных митральный стеноз занимает первое месте (около 60%) и является наиболее опасным, с ним связаны серьезные, иногда фатальные осложнения [14]. Нередко данный порок впервые диагностируют именно во время беременности. Это связано с тем, что он длительное время остается бессимптомным. При площади митрального отверстия больше 1,5 см2 течение беременности близко к обычному. Однако умеренный и тяжелый стеноз (площадь клапанного отверстия меньше 1,5 см2) ассоциирован с клиническими проявлениями (прежде всего одышкой) и высоким риском таких осложнений, как отек легких, нарушения ритма сердца, прогрессирующая сердечная недостаточность.
ЭхоКГ- оценка морфологии клапана у беременных с митральным стенозом имеет особое значение. От того, каковы изменения клапана, есть ли кальциноз створок, зависит необходимость проведения баллонной митральной комиссуротомии. В настоящее время эта операция выполняется успешно при любом сроке беременности, при этом общая материнская летальность не превышает 1% (несколько выше, до 2%, при кальцинозе створок), гибель плода составляет около 2%, а уровень послеоперационных осложнений низкий. В то же время при открытой комиссуротомии и протезировании клапана гибель плода возникает в 10-30% случаях. Кроме того, при установке клапанных протезов в дальнейшем будет требоваться прием антикоагулянтов [15].
Кратность проведения ЭхоКГ зависит от тяжести митрального стеноза, состояния гемодинамики. При легком митральном стенозе, стабильном состоянии беременной обследования выполняют в каждом триместре и перед родами. При умеренном и тяжелом – не реже одного раза в два месяца или ежемесячно [2, 14].
Митральная недостаточность
Недостаточность митрального клапана у беременных обычно бывает ревматического генеза, а также обусловленная пролапсом митрального клапана, в том числе вследствие миксоматозной дегенерации. Встречается также функцио-нальная регургитация при врожденных пороках сердца, в том числе оперированных в детском возрасте.
В отличие от митрального стеноза, осложнения у беременных с этим пороком нечасты, что объясняется хорошей адаптацией к нагрузке объемом в результате снижения общего периферического сосудистого сопротивления при беременности и, соответственно, уменьшения объема регургитации.
При ЭхоКГ устанавливают степень тяжести регургитации, размеры полостей сердца. При планировании беременности пациенткам со среднетяжелой и тяжелой регургитацией рекомендуется выполнение пробы с физической нагрузкой.
Во время беременности почти во всех случаях отмечается нарастание степени регургитации, размеров левых полостей сердца. Риск осложнений зависит от тяжести регургитации и функции ЛЖ. Заметим, что митральная регургитация препятствует образованию тромбов в левых отделах сердца. При легкой и среднетяжелой регургитации ЭхоКГ повторяют каждый месяц, при тяжелой – не реже одного раза в 2 месяца [2, 14].
Стеноз аортального клапана
При планировании беременности рекомендовано определить степень аортального стеноза, а также уточнить адаптационный резерв сердечно-сосудистой системы, проведя пробу с физической нагрузкой. Так, для легкого аортального стеноза характерна хорошая адаптация к нагрузке объемом, отсутствие симптомов, благоприятное течение беременности. Напротив, при тяжелом аортальном стенозе адаптация сердца к нагрузке намного хуже, но, несмотря на это, также возможно благоприятное течение беременности. При ЭхоКГ у планирующих беременность пациенток с аортальным стенозом фиксируют внимание на функции ЛЖ. При нарушенной систолической функции, согласно рекомендациям, целесообразна вальвулопластика или протезирование аортального клапана всем пациенткам с тяжелым аортальным стенозом с клиническими симптомами, а также с бессимптомным пороком, но нарушенной функцией ЛЖ или снижением толерантности к физической нагрузке. В противном случае беременность не рекомендуется.
При ЭхоКГ в случаях аортального стеноза отмечается увеличение размеров ЛЖ и предсердия, среднего и максимального градиента давления от триместра к триместру [16]. Площадь аортального отверстия, фракция выброса, как правило, не изменяются.
ЭхоКГ выполняют при тяжелом аортальном стенозе ежемесячно, в остальных случаях – один раз в триместр [2, 14].
Аортальная недостаточность
При тяжелой аортальной регургитации с дисфункцией ЛЖ и острой аортальной регургитации беременность переносится плохо. Поэтому таким пациенткам необходимо обследование до беременности. Акцентируют внимание на определении степени тяжести регургитации, измерении размеров и функции ЛЖ, размеров аорты. При выявлении тяжелой регургитации в сочетании с нарушением функции или дилатацией ЛЖ нужна коррекция порока до наступления беременности [16] в связи с высоким риском развития сердечной недостаточности. ЭхоКГ пациенткам с легкой и среднетяжелой регургитацией проводят каждые 3 месяца, но при тяжелой регургитации периодичность устанавливают индивидуально, исходя из состояния женщины и течения беременности [2, 14].
Трикуспидальная недостаточность
Трикуспидальная регургитация у беременных в абсолютном большинстве случаев бывает функциональной вследствие перегрузки правого желудочка давлением и/или объемом. Однако при выраженной дилатации клапанного кольца (≥ 40 мм), среднетяжелой и тяжелой трикуспидальной регургитации пациентку следует консультировать с кардиохирургами для решения вопроса об оперативном вмешательстве. При планировании беременности у пациенток с тяжелой регургитацией рекомендована операция до беременности.
Дилатация восходящей аорты
Дилатация восходящей аорты выявляется примерно у 50% беременных с бикуспидальным аортальным клапаном. В этих случаях особо внимательно контролируют размеры аорты при каждом ЭхоКГ-обследовании [17]. Если у женщины, планирующей беременность, диаметр восходящей аорты ≥ 50 мм (27,5 мм/м2), то независимо от наличия симптомов нужно обсуждать возможность оперативного вмешательства до беременности, так как степень дилатации может увеличиваться и есть риск ее диссекции. Риск расслоения стенки аорты выше при синдроме Марфана, Элерса–Данлоса.
Женщинам с расширением корня аорты свыше 40 мм, дилатацией восходящей аорты рекомендовано проводить ЭхоКГ каждые 4-8 недель и через 6 месяцев после родов [17]. Нарастание размера во время беременности считают фактором риска диссекции аорты. Пациенткам с диаметром аорты более 45 мм, с синдромом Марфана, у которых диаметр аорты составляет 40-45 мм, острой или хронической расслаивающей аневризмой аорты целесообразно оперативное родоразрешение.
Заключение
Таким образом, ЭхоКГ-исследование является необходимым для оценки структурно-функционального состояния сердца во время беременности, особенно у женщин с сердечно-сосудистой патологией в анамнезе. Кратность обследования и алгоритм индивидуальны и зависят от тяжести сопутствующей патологии [18]. Правильная интерпретация полученных ЭхоКГ-изменений позволяет врачу сделать вывод о нормальном либо патологическом воздействии на сердце происходящих изменений в организме женщины. Проведение ЭхоКГ является обязательным для оценки материнского риска, определения показаний/противопоказаний к вынашиванию беременности, а также способа родоразрешения.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
- 2018 ESC Guidelines for the management of cardiovascular diseases during pregnancy // European Heart Journal. 2018; 39 (34): 3165-3241. DOI: 10.1093/eurheartj/ehy340ESC.
- Диагностика и лечение сердечно-сосудистых заболеваний при беременности 2018. Национальные рекомендации. Разработаны Комитетом экспертов Российского кардиологического общества (РКО). Секция заболевания сердечно-сосудистой системы у беременных // Российский кардиологический журнал. 2018; 3 (155) 91-134. [Diagnostika i lechenie serdechno-sosudistykh zabolevanii pri beremennosti 2018. Natsional’nye rekomendatsii. Razrabotany Komitetom ekspertov Rossiiskogo kardiologicheskogo obshchestva (RKO). Sektsiia zabolevaniia serdechno-sosudistoi sistemy u beremennykh [Diagnosis and treatment of cardiovascular diseases during pregnancy 2018. National guidelines. Developed by the Committee of experts of the Russian society of cardiology (RSC). Section of cardiovascular diseases in pregnant women] // Rossiiskii kardiologicheskii zhurnal. 2018; 3 (155): 91-134. (In Russian.)] DOI: 10.15829/1560-4071-2018-3-91-134.
- Tsiaras S., Poppas A. Cardiac disease in pregnancy: value of echocardiography // Curr Cardiol Rep. 2010; 12 (3): 250-256. DOI: 10.1007/s11886-010-0106-9.
- Narayanan M., Elkayam U., Naqvi T. Z. Echocardiography in Pregnancy: Part 2 // Curr Cardiol Rep. 2016; 18 (9): 90. DOI: 10.1111/echo.13242.
- Savu O., Jurcu? R., Giu?c? S., van Mieghem T. et al. Morphological and functional adaptation of the maternal heart during pregnancy // Circ Cardiovasc Imaging. 2012; 5 (3): 289-297. DOI: 10.1161/CIRCIMAGING.111.970012.
- Li J., Umar S., Amjedi M., Iorga A., Sharma S., Nadadur R. D., Regitz-Zagrosek V., Eghbali M. New frontiers in heart hypertrophy during pregnancy // Am J Cardiovasc Dis. 2012; 2 (3): 192-207.
- Schannwell C. M., Zimmermann T., Schneppenheim M., Plehn G., Marx R., Strauer B. E. Left Ventricular Hypertrophy and Diastolic Dysfunction in Healthy Pregnant Women // Cardiology. 2002; 97: 73-78. DOI: 10.1159/000057675.
- Cong J., Fan T., Yang X., Squires J. W., et al. Structural and functional changes in maternal left ventricle during pregnancy: a three-dimensional speckle-tracking echocardiography study // Cardiovasc Ultrasound. 2015; 13: 6. DOI:10.1186/1476-7120-13-6.
- De Haas S., Ghossein-Doha C., Geerts L., van Kuijk S. M. J., van Drongelen J., Spaanderman M. E. A. Cardiac remodeling in normotensive pregnancy and in pregnancy complicated by hypertension: systematic review and meta-analysis // Ultrasound Obstet Gynecol. 2017; 50 (6): 683-696. DOI: 10.1002/uog.17410.
- Arany Z. Understanding Peripartum Cardiomyopathy // Annu Rev Med. 2018; 69: 165-176. DOI: 10.1146/annurev-med-041316-090545.
- Bauersachs J., Arrigo M., Hilfiker-Kleiner D., Veltmann C., et al. Current management of patients with severe acute peripartum cardiomyopathy: practical guidance from the Heart Failure Association of the European Society of Cardiology Study Group on peripartum cardiomyopathy // Eur J Heart Fail. 2016; 18 (9): 1096-105. DOI: 10.1002/ejhf.586.
- Nanna M., Stergiopoulos K. Pregnancy Complicated by Valvular Heart Disease: An Update // Journal of the American Heart Association. June 2014, Wolters Kluwer Health. DOI: 10.1161/jaha.113.000712.
- Pessel C., Bonanno C. Valve disease in pregnancy // Semin Perinatol. 2014; 38 (5): 273-284. S0146-0005(14)00034-2.10.1053/j.semperi.2014.04.016.
- Le?niak-Sobelga A., Tracz W., Kostkiewicz M., Podolec P., Pasowicz M. Clinical and echocardiographic assessment of pregnant women with valvular heart diseases- maternal and fetal outcome // Int J Cardiol. 2004; 94 (1): 15-23. OpenUrl CrossRef PubMed.
- Roeder H. A., Kuller J. A., Barker P. C., James A. H. Maternal valvular heart disease in pregnancy // Obstet Gynecol Surv. 2011; 66 (9): 561-571. DOI:10.1097/OGX.0b013e318238605d.
- Windram J. D., Colman J. M., Wald R. M., Udell J. A., Siu S. C., Silversides C. K. Valvular heart disease in pregnancy // Best Pract Res Clin Obstet Gynaecol. 2014; 28 (4): 507-518. DOI: 10.1016/j.bpobgyn.2014.03.009.
- Shim W. J. Role of echocardiography in the management of cardiac disease in women // J Cardiovasc Ultrasound. 2014; 22 (4): 173-179. DOI: 10.4250/jcu.2014.22.4.173.
- Горохова С. Г., Морозова Т. Е., Аракелянц А. А., Барабанова Е. А., Дьяконова Е. Г. Алгоритм эхокардиографического исследования у беременных // Российский кардиологический журнал. 2018; 23 (12): 75-82. [Gorokhova S. G., Morozova T. E., Arakeliants A. A., Barabanova E. A., D’iakonova E. G. Algoritm ekhokardiograficheskogo issledovaniia u beremennykh/Algorithm of echocardiography in pregnant women // Russian Journal of Cardiology. 2018; (12): 75-83. (In Russian.)]
А. А. Аракелянц1, кандидат медицинских наук
Т. Е. Морозова, доктор медицинских наук, профессор
Е. А. Барабанова, кандидат медицинских наук
Е. О. Самохина, кандидат медицинских наук
ФГАОУ ВО Первый МГМУ им. И. М. Сеченова Минздрава России, Москва, Россия
1Контактная информация: nxrrimma@mail.ru
Структурно-функциональные изменения сердца при беременности у женщин с сердечно-сосудистыми заболеваниями/ А. А. Аракелянц, Т. Е. Морозова, Е. А. Барабанова, Е. О. Самохина
Для цитирования: Аракелянц А. А., Морозова Т. Е., Барабанова Е. А., Самохина Е. О. Структурно-функциональные изменения сердца при беременности у женщин с сердечно-сосудистыми заболеваниями // Лечащий Врач. 2021; 7 (24): 18-23. DOI: 10.51793/OS.2021.24.7.004
Теги: женщины, беременные, сердечно-сосудистые заболевания
Заболевания сердца составляют около 10% в структуре материнской смертности. В США, вследствие того что частота ревматических поражений сердца значительно снизилась, большинство проблем с сердцем во время беременности являются результатом врожденных заболеваний. Однако в Юго-Восточной Азии, Африке, Индии, Ближнем Востоке и некоторых частях Австралии и Новой Зеландии ревматические поражения сердца до сих пор часто распространены.
-
Двустворчатый аортальный клапан с диаметром восходящей аорты > 50 мм
-
Единый желудочек и нарушение систолической функции (независимо от того, применялась ли операция Фонтена)
Беременность приводит сердечно-сосудистую систему в состояние напряжения, часто ухудшая фоновые сердечные заболевания; незначительные сердечные заболевания могут впервые проявиться во время беременности.
Стресс включает в себя снижение уровня гемоглобина и увеличение объема циркулирующей крови, ударного объема и частоты сердечных сокращений. Сердечный выброс увеличивается на 30–50%. Эти изменения достигают максимума между 28 и 34 неделями беременности.
Во время родов при каждой схватке сердечный выброс увеличивается примерно на 20%. Другими факторами стресса являются потуги во втором периоде родов и увеличение венозного возврата к сердцу из сокращающейся матки. Кардиоваскулярные нарушения возвращаются к состоянию, имевшемуся до беременности, только через несколько недель после родов.
Симптомы и признаки сердечной недостаточности при беременности
Сердечная недостаточность может быть причиной преждевременных родов или аритмий. Риск гибели матери или плода коррелирует с функциональной классификацией Нью-Йоркской кардиологической ассоциацией (NYHA), основанной на интенсивности физической активности, которая вызывает симптоматику сердечной недостаточности.
Риск возрастает, если только симптомы
-
Появляются при незначительной физической нагрузке (NYHA класс III)
-
Появляются при минимальной физической нагрузке или в покое (NYHA класс IV)
-
Клиническая оценка
-
Как правило, эхокардиография
Диагноз расстройство работы сердца при беременности обычно устанавливают на основании данных клинического обследования и эхокардиографии.
Наследственность может влиять на риск развития заболеваний сердца, поэтому женщинам с врожденным пороком сердца следует предлагать генетическое консультирование и эхокардиографию плода.
-
Исключение варфарина, ингибиторов ангиотензин-превращающего фермента (АПФ), блокаторов рецепторов ангиотензина ІІ (БРА), антагонистов альдостерона, тиазидных диуретиков и некоторых антиаритмических препаратов (амиодарон)
-
При сердечной недостаточности классов III и IV (НЙСА) после 20 недель показано ограничение физических нагрузок и даже постельный режим
-
Общепринятые варианты лечения сердечной недостаточности и аритмий
Частые пренатальные консультации, полноценный отдых, избегание чрезмерной прибавки массы тела и стрессов, лечение анемии. Анестезиолог, знакомый с сердечнойпатологией у беременных, должен присутствовать на родах и в идеале долженпроконсультировать пациентку перед родами. Для максимального снижения тахикардии в родах агрессивно лечат боль и тревожность. Женщина находится под строгим мониторингом сразу после родов и наблюдается несколько недель после родового периода кардиологом.
До того как женщины с недостаточностью классов III и IV (NYHA) забеременеют, их заболевания необходимо вылечить медикаментозно или при наличии показаний (например, при заболеваниях клапанов сердца) – хирургически. Женщинам с сердечной недостаточностью III или IV класса или другими нарушениями высокого риска (перечисленными выше) можно предложить прервать беременность на ранних сроках.
Некоторым женщинам с сердечными заболеваниями и ослабленной сердечной функцией необходим пероральный прием дигоксина по 0,25 мг в день, а с 20 недели — постельный режим или ограничение активности. Сердечные гликозиды (дигоксин, дигитоксин) проникают через плацентарный барьер, но новорожденные (и дети) относительно устойчивы к их токсичности. Ингибиторы АПФ и БРА противопоказаны, т.к. могут стать причиной повреждений почек у плода. Антагонисты альдостерона (спиронолактон, эплеренон) исключаются потому, что могут быть причиной феминизации плода мужского пола. Другими лекарственными средствами для лечения сердечной недостаточности (нетиазидные диуретики, нитраты, инотропины) можно продолжить лечение и во время беременности, взвешивая выраженность заболевания и риск для плода, что определяют кардиолог и перинатолог.
Может понадобиться прием антикоагулянтов, вследствие того что относительная гиперкоагуляция при беременности делает образование тромбов в предсердии (а затем системную и легочную эмболию) более вероятным. Используют стандартный или низкомолекулярный гепарин. Ни стандартный гепарин, ни низкомолекулярные гепарины не переходят плацентарный барьер, но низкомолекулярные препараты имеют меньший риск развития тромбоцитопении. Варфарин проникает через плаценту и может стать причиной пороков развития у плода (см. таблицу Некоторые лекарства с побочным эффектом во время беременности Некоторые лекарства, оказывающие побочные эффекти при беременности ), особенно при приеме в 1 триместре. Однако риск является дозозависимым, и при назначении дозы ≤ 5 мг в сутки наблюдаются очень низкие показатели заболеваемости. Использование варфарина в последний месяц беременности чревато риском. Быстрого прекращения противосвертывающего эффекта варфарина достичь может быть трудно, а необходимость в нем может возникнуть вследствие травматических внутричерепных кровоизлияний у плода или новорожденного или кровотечения у матери (из-за травмы или экстренного кесарева сечения).
Для беременных, страдающих структурными сердечными заболеваниями, показания для профилактики эндокардита Профилактика Инфекционный эндокардит (ИЭ) – инфекция эндокарда, обычно бактериальная (чаще стрептококковая или стафилококковая) либо грибковая. Он может проявляться лихорадкой, шумами в сердце, петехиями… Прочитайте дополнительные сведения 
Если у пациенток со структурными нарушениями сердечной деятельности развивается хориоамнионит или другая инфекция (например, пиелонефрит), требующая их госпитализации, спектр используемых для лечения инфекции антибиотиков должен охватывать патогены, обычно являющиеся причиной эндокардита.
-
Беременность может быть нежелательной для женщин с определенными заболеваниями сердца с высоким риском (например, легочной гипертензией, коарктацией аорты, если не проводилась ее коррекция или она сопровождается наличием аневризмы, синдромом Марфана с диаметром корня аорты > 4,5 см, тяжелым аортальным стенозом с наличием симптомов, тяжелым митральным стенозом, двустворчатым аортальным клапаном с размером восходящей аорты > 50 мм, единым желудочком с нарушением систолической функции, кардиомиопатией, сердечной недостаточностью III или IV класса по NYHA).
-
Лечение сердечной недостаточности и аритмий во время беременности осуществляется так же, как и у небеременных пациенток, однако следует избегать использования некоторых лекарственных препаратов (например, варфарина, ингибиторов ангиотензинпревращающего фермента (АПФ), БРА, антагонистов альдостерона, тиазидных диуретиков и некоторых антиаритмических препаратов, таких как амиодарон).
-
При лечении большинства беременных пациенток с фибрилляцией предсердий применяют стандартный или низкомолекулярный гепарин.
-
Показания для профилактики эндокардита у беременных пациенток со структурными нарушениями сердечной деятельности те же, что и для остальных пациентов.
При беременности аускультативные шумы митрального и аортального стеноза Аортальный стеноз Аортальный стеноз (AС) – это сужение устья аорты на уровне аортального клапана, препятствующее нормальному току крови из левого желудочка в восходящую аорту во время систолы. Причины: врожденный… Прочитайте дополнительные сведения 

-
При митральном стенозе осуществляют профилактику тахикардии, лечение отека легких и фибрилляции предсердий, а в некоторых случаях применяют вальвулотомию
-
При аортальном стенозе, если это возможно, до наступления беременности применяют хирургическую коррекцию
За пациенткой следует тщательно наблюдать на протяжении всей беременности, т.к. митральный стеноз может быстро прогрессировать. Однако операция на открытом сердце увеличивает риск для плода. Комиссуротомия достаточно безопасна во время беременности, если в ней есть необходимость. Для максимизации диастолического потока через стенозированный митральный клапан следует предотвратить тахикардию.
Если развивается отек легких, может назначаться прием петлевых диуретиков.
Во время родов наиболее предпочтительным являетсяиспользование регионарной анестезии (такой как медленная эпидуральная инфузия).
Во время родов предпочтительна местная анестезия, но если необходимо, проводится общее обезболивание. Регионарной (проводниковой) анестезии следует избегать потому, что она уменьшает давление наполнения (предварительной нагрузки), которое может на этот момент быть уже пониженным за счет аортального стеноза.
Женщины с пролапсом митрального клапана и митральной регургитацией, связанной с этим, обычно хорошо переносят беременность. Относительное увеличение желудочков сердца во время нормальной беременности уменьшает несоответствие между диспропорционально большим митральным клапаном и желудочком.
Бета-блокаторы показаны при рецидивирующей аритмии. Редко возникают тромбоз и системная эмболия (из-за сопутствующей фибрилляции предсердий), требующие антикоагулянтной терапии.
Для большинства пациенток, не обнаруживающих симптомы заболевания, риск во время беременности не увеличивается. Однако пациентки с синдромом Эйзенменгера Синдром Эйзенменгера Синдром Эйзенменгера является осложнением невылеченных больших интракардиальных шунтов слева-направо или шунтов от аорты к легочной артерии. Повышенное сопротивление легких может развиваться… Прочитайте дополнительные сведения (в настоящее время редкого), первичной легочной гипертензией Легочная гипертензия Легочная гипертензия – это повышение давления в малом круге кровообращения. В большинстве случаев она является вторичной, в некоторых случаях – идиопатической. При легочной гипертензии происходит… Прочитайте дополнительные сведения или, возможно, с изолированным стенозом легочной артерии предрасположены, по неизвестным причинам, к внезапной смерти во время родов, в послеродовом периоде (в течение 6 недель после родов) или после аборта в сроках > 20 недель беременности. Этим больным беременность противопоказана. Если такая пациентка забеременела, во время родоразрешения она должна находиться под строгим мониторингом при катетеризированной легочной артерии и/или установленной артериальной линии.
У пациенток с внутрисердечными шунтами целью является предотвращение сброса крови из правых отделов сердца в левые путем поддержания периферического сосудистого сопротивления и снижения до минимума легочного сосудистого сопротивления.
-
Многочисленные роды
-
Возраст ≥ 30
-
Многоплодная беременность
-
Преэклампсия
Пятилетняя смертность составляет 50%. При последующих беременностях вероятен рецидив, в особенности у пациенток с остаточной сердечной дисфункцией, поэтому беременности не желательны.
-
1. Sliwa K, Hilfiker-Kleiner D, Petrie MC, et al: Current state of knowledge on aetiology, diagnosis, management, and therapy of peripartum cardiomyopathy: A position statement from the Heart Failure Association of the European Society of Cardiology Working Group on peripartum cardiomyopathy. Eur J Heart Fail 12 (8):767–778, 2010. doi: 10.1093/eurjhf/hfq120
Беременность и сердечно-сосудистые заболевания
Беременность — особый период в жизни женщины. Наряду с приятными волнениями, радостными ожиданиями это время серьезных гормональных изменений, повышенной нагрузки на все системы организма. Впервые выявленные или хронические сердечно-сосудистые заболевания у беременных могут привести к потере малыша или тяжелым осложнениям со стороны матери.
Актуальность проблемы
Проблема допуска к беременности, ведения женщин с поражениями сердца и сосудов становится все более актуальной. Стремление продвинуться выше по социальной лестнице, обзавестись финансовой «подушкой безопасности», более поздний возраст заключения браков привели к увеличению возраста первородящих женщин. Материнство в зрелом возрасте чаще сопряжено с риском эндокринных, сердечно-сосудистых заболеваний (или ССЗ).
Также высокий уровень развития медицины стал причиной того, что все больше женщин с врожденными пороками сердца доживает до репродуктивного возраста и допускается до беременности, в то время как повышенная нагрузка на организм становится главной причиной материнской смертности. Среди всех ССЗ наибольший риск неблагоприятного исхода беременности и родов несут:
-
врожденные пороки сердца;
-
ревматические поражения клапанов сердца;
-
состояния с повышением артериального давления.
Кардиомиопатии встречаются крайне редко, но представляют самую большую опасность для женщин.
Своевременное выявление ССЗ дает возможность профилактического наблюдения, госпитализации и своевременного лечения.
Адаптация матери к беременности
Изменение гормонального фона, направленное на сохранение беременности, оказывает влияние на все системы органов, виды обмена. Вынашивание малыша — это естественное состояние, и чаще женский организм приспосабливается к возросшей нагрузке, напоминая о беременности лишь характерными симптомами: головокружение, частый пульс, изменение показателей артериального давления, отечность.
Что же происходит в норме? Увеличивается объем циркулирующей крови, повышается сердечный выброс, увеличиваясь на 15% уже в 1 триместре и на 50% к 32 неделе. Сначала этот механизм реализуется за счет увеличения частоты сердечных сокращений (или ЧСС), затем происходит физиологическое увеличение камер. Наличие врожденных или приобретенных пороков нарушает процесс адаптации. Сердце не справляется с возросшей нагрузкой, начинает страдать маточно-плацентарный кровоток.
Особый гормональный фон влияет и на систему крови:
-
возникает естественное состояние гиперкоагуляции;
-
увеличивается объем плазмы;
-
снижается уровень транспортных белков-альбуминов.
Эти физиологические особенности на фоне повышенной активности почек могут сыграть и против женщины, повышая риск тромбообразования, нарушая фармакокинетику лекарственных препаратов.
А что помогает приспособиться к изменению состояния? Под действием высокого уровня эстрогенов, прогестерона, оксида азота и других веществ возникает системное расширение сосудов (вазодилатация). Уже в 1 триместре ЧСС возрастает на 15-20 ударов в минуту. За счет этого через камеры сердца за каждую минут проходит еще больше крови, а значит больше кислорода и питательных веществ попадает на периферию.
Артериальное давление снижается на 5-15 мм. рт. ст. в 1 триместре, остается достаточно стабильным во 2 триместре и может несколько вырасти в 3 триместре, в норме достигая своего «добеременного» значения или повышаясь на 10-15 мм. рт. ст. от обычного. Сердечная мышца при нормальной беременности на треть увеличивается в объеме (физиологическая гипертрофия), но почти сразу после родов возвращается к исходному состоянию.
Объем циркулирующей крови (или ОЦК) начинает увеличиваться уже на ранних сроках, достигая максимума к 3 триместру. В норме он снижается лишь после родов. Но у женщин с ССЗ могут развиваться отеки. После родов жидкость начинает поступать из ткани в сосудистое русло, ОЦК растет, возникает вероятность сердечной недостаточности, отека легких. Такое состояние угрожает жизни матери. Да и сами роды несут повышенную нагрузку на женский организм: в 1 периоде потребление кислорода увеличивается на треть, во втором — на 80%, а во время потуг — на 150%.
Послеродовый период тоже может представлять опасность для женщин с ССЗ. Увеличивается приток крови к сердцу, матка сокращается, а кровь становится более вязкой. На 3-4 день после родов может возникнуть сердечная недостаточность.
Беременность и роды у женщин с поражением сердца и сосудов
Сочетание беременности и ССЗ чревато повышенной нагрузкой на организм будущей мамы. Опасные симптомы могут возникнуть впервые и у тех, кто ранее не обращался к кардиологу.
Артериальная гипертензия
Артериальная гипертензия (или АГ, гипертония) диагностируется у 7-30% беременных, а связанные с ней осложнения занимают 4 место в структуре материнской смертности . Это состояние, при котором систолическое АД повышается до 140 мм. рт. ст. и выше, а диастолическое — до 90 мм. рт. ст. или выше. Для подтверждения давление измеряют не менее 2 раз на одной руке с минимальным интервалом 15 минут, при самостоятельной оценке или суточном мониторировании диагноз устанавливают при уровне АД от 135/85 мм. рт. ст.
К частым осложнениям беременности на фоне гипертонии относят:
-
фетоплацентарную недостаточность;
-
ДВС-синдром;
-
преждевременную отслойку нормально расположенной плаценты;
-
нарушение мозгового кровообращения;
-
отек легких;
-
эклампсию;
-
задержку развития плода;
-
гибель плода во время беременности;
-
акушерские кровотечения;
-
задержку развития плода;
-
гибель плода во время беременности;
-
отслойку сетчатки, кровоизлияния в сетчатку.
По времени появления симптомов выделяют артериальную гипертензию, развившуюся до беременности, симптоматическую (гестационную) АГ, гипертензию, осложненную преэклампсией и состояние эклампсии. Отдельное место занимает так называемая «гипертония белого халата», которая регистрируется при измерении АД в медицинском учреждении.
Течение заболевания осложняется гипертоническими кризами, при которых возникает быстрый подъем АД до значительных величин. Кризы могут быть спровоцированы стрессом, отказом от терапии, погрешностями в диете. Рост АД до цифр 170/110 мм рт.ст. — показание к срочной госпитализации и медикаментозной терапии.
Преэклампсия
Ранее такое патологическое состояние называлось поздним гестозом .Это острое осложнение, при котором патологические изменения касаются внутренней оболочки (или эндотелия) мелких артерий. Изменяются свойства сосудистой стенки и свойства крови. Это приводит к нарушению микроциркуляции и поражению стенок артерий. Преэклампсия вызывается самой беременностью и может развиться с 21 недели. К типичным симптомам относят:
-
повышение АД;
-
протеинурию;
-
резкое появление отеков.
Нередко состояние осложняется полиорганной недостаточностью, при которой у матери возникают головные боли, нарушения чувствительности, зрительные галлюцинации, слепота. Возможно нарушение мозгового кровообращения, инсульт. ЖКТ «реагирует» болями в животе, тошнотой, рвотой, повышается уровень печеночных ферментов. Развивается гипоксия и отек легких. Большую опасность представляет ДВС-синдром, при котором нарушается свертывание крови: в сосудах образуются тромбы, эритроциты распадаются. Отсутствие своевременной помощи может стать причиной гибели матери и плода.
Врожденные и приобретенные пороки сердца
Врожденные пороки сердца (или ВПС) – это разнообразные дефекты в строении структур сердца и отходящих от него крупных сосудов. Как правило, такие пациентки оперируются в детском возрасте и наблюдаются у кардиолога, а перед планированием беременности проходят обследование. Особого внимания заслуживают девушки с подозрением на наследственные заболевания, связанные с неполноценностью соединительной ткани – синдромы Марфана и Элерса-Данлоса.
Наиболее часто встречаются следующие варианты:
-
дефект межжелудочковой перегородки – до 40% всех ВПС;
-
дефект межпредсердной перегородки (ДМПП) до 15% всех ВПС;
-
открытый артериальный проток – 15%
-
коарктация аорты – до 7%.
Реже — стенозы устья легочной артерии, аорты и пороки группы Фалло.
Приобретенные пороки сердца делятся на 2 группы: ревматические и неревматические. Первые возникают как осложнение стрептококковой ангины, а вторые при таких заболеваниях, как системная красная волчанка, сифилис, инфекционный эндокардит, склеродермия. Они характеризуются формированием стенозов, поражением клапанов сердца. К особенностям этой группы ССЗ при беременности относят:
-
вероятность возникновения ревмокардита в 1 триместре;
-
затруднение легочного кровообращения в 3 семестре;
-
рост артериального давления в родах;
-
коллаптоидные состояния, акушерские кровотечения в послеродовом периоде.
Симптомы при любом пороке сердца зависят от размеров дефекта, его локализации, длительности существования поражения. Пациенток этой группы беспокоят неспецифические жалобы: на быструю утомляемость, мышечную слабость, повышенную сонливость, чувство сердцебиения и одышку, появляющиеся при физических нагрузках. Возможно возникновение тяжести в ногах и сонливости. Если состояние беременной ухудшается, одышка беспокоит и в состоянии покоя, появляются и нарастают отеки, возможны аритмии.
Кроме усугубления сердечной недостаточности могут возможны следующие осложнения при такой беременности:
-
фетоплацентарная недостаточность;
-
преэклампсия;
-
угроза преждевременных родов.
Беременность при синдроме Марфана сопряжена с высоким риском для матери и младенца: возможно формирование и расслоение аневризмы аорты, острая сердечная недостаточность. Виду системной неполноценности соединительной ткани часты преждевременные роды, разрывы и выпадение матки. Вероятность рождения ребенка с наследственным заболеванием составляет 50%.
Варикозная болезнь
Варикозное расширение вен возникает при нарушении синтеза белка коллагена и проявляет себя при наличии провоцирующих факторов. Беременность — то время, когда женщина наиболее уязвима. Варикоз у беременных развивается и прогрессирует ввиду физиологических особенностей: прогестерон расслабляет сосуды, объем циркулирующей крови увеличивается, а масса тела растет. Растущая матка давит на полую вену, нарушается отток от нижних конечностей и вен малого таза.
Женщина может планировать беременность с уже диагностированным заболеванием или впервые обнаружить проблему впервые. Ее могут беспокоить:
-
отеки ног ближе к вечеру;
-
боли и судороги в икроножных мышцах;
-
появление сосудистых «звездочек», увеличенных вен на поверхности кожи.
В ряде случаев поражение вен нижних конечностей сочетается с варикозом вен малого таза. К осложнениям заболевания относят плацентарную недостаточность, преэклампсию и угрозу преждевременного прерывания.
Кардиомиопатия
Поражение сердечной мышцы с изменением структуры и нарушением сократительной функции возникает при кардиомиопатии (или КМП). Различают 2 вида заболевания: дилатационная и гипертрофическая.
Дилатационная КМП – нарушение структуры миокарда с разрастанием соединительной ткани. Снижается сократительная способность сердца, истончается его стенка, возникает недостаточность кровообращения. К типичным симптомам относят одышку, тахикардию, отеки конечностей, отек легких и кровохарканье.
Гипертрофическая КМП чаще характеризуется формированием уплотненных камер сердца, которые плохо расслабляются и не наполняются во время диастолы. Возможна гиперплазия внутреннего слоя венечных артерий, из-за чего страдает питание миокарда. К характерным симптомам относят боли в сердце, плохую переносимость физических нагрузок, обмороки. Высок риск внезапной смерти.
Чаще КМП имеют наследственную природу. Беременность приводит к декомпенсации заболевания и представляет опасность для матери и ребенка. К частым осложнениям относят:
-
задержку развития плода;
-
преждевременные роды;
-
гибель матери, ребенка.
Ведение беременности женщин с заболеваниями сердца
Пациентки с отягощенным сердечно-сосудистым анамнезом должны ответственно подходить к вопросу планирования беременности. Даже при отсутствии каких-либо жалоб рекомендовано обследование у кардиолога. Именно этот врач решает вопрос о пролонгировании беременности, выборе тактики ведения и способа родоразрешения.
Подготовка к беременности
Будущая мама должна пройти обследование для выявления возможных заболеваний. Не стоит опасаться посещения врача и считать, что беременность является тем состоянием, которое излечивает все болезни, и сам факт ее наступления автоматически признает женщину здоровой. Для оценки риска необходимо пройти:
-
ЭКГ;
-
ЭхоКС;
-
нагрузочные тесты для оценки работе сердца;
-
МРТ при поражении аорты.
При подозрении на наследственные заболевания необходимо обратиться к медицинскому генетику. Полное обследование покажет, можно ли планировать беременность.
Беременность на фоне ССЗ
Если беременность наступает у женщины, с поражением сердца или сосудов, кардиолог проводит текущее обследование для решения вопроса о возможности ее сохранения. Так показаниями к прерыванию служат состояния с выраженными нарушениями кровообращения, активным ревматическим процессом:
-
мерцательная аритмия на фоне порока сердца;
-
недостаточность аортального клапана;
-
стеноз аортального клапана с увеличением размеров сердца и нарушением функции миокарда;
-
недостаточность митрального клапана с развитием недостаточности кровообращения, аритмией, активным ревматическим процессом;
-
операции на сердце в прошлом (индивидуально);
-
обострение ревматизма с тяжелыми проявлениями;
-
кардиомиопатия тяжелого течения;
-
выраженные врожденные пороки (открытый артериальный проток, стеноз легочной артерии, дефект межжелудочковой перегородки).
Если консилиум специалистов допускает женщину к вынашиванию ребенка, она подлежит совместному наблюдению акушером-гинекологом, терапевтом и кардиологом. Во время беременности необходимо регулярно оценивать состояние сердца, а при ухудшении состояния назначать медикаментозную терапию. Лечение проводится амбулаторно или в условиях стационара. Кардиологи рекомендуют минимум 3 плановых госпитализации:
-
в 1 триместре для решения вопроса о сохранении беременности;
-
на сроке 228-32 недели для профилактического лечения;
-
на сроке 36 недель для выбора способа родоразрешения.
Ведение родов при заболеваниях сердца
Вопрос о способе родоразрешения решается комиссионно с учетом вида и тяжести заболевания, срока беременности. Среди показаний к кесареву сечению:
-
тяжелые нарушения кровообращения;
-
заболевания сердца в сочетании с акушерской патологией;
-
порок аортального клапана;
-
стеноз митрального клапана;
-
мерцательная аритмия;
-
коарктация аорты;
-
тяжелые ревматические процессы;
-
инфаркт миокарда у женщины.
Если консилиум допускает женщину до самостоятельных родов, необходимо применение эпидуральной анестезии, сокращение 2 периода за счет эпизиотомии. Возможно применение акушерских щипцов. Для родоразрешения рекомендовано положение на левом боку. Команда врачей наблюдает за состоянием женщины и готова оперативно оказать помощь.
Беременность, роды на фоне ССЗ может представлять опасность для матери и ребенка. Полное обследование на стадии планирования и наблюдение командой специалистов помогут избежать развития осложнений.

Нарушение ритма сердца (НРС) – это изменение нормальной частоты, регулярности и источника возбуждения сердца, а также расстройства проведения импульса, нарушения связи и/или последовательности между активацией предсердий и желудочков [1]. Беременность – физиологическое состояние организма, нередко провоцирующее НРС, частота которых, по данным разных авторов, колеблется от 5 до 18% [2, 3], из них около половины (41,7%, по данным Т.В. Шабала) имеют функциональный генез [4].
Механизмы НРС при беременности изучены недостаточно. Развитие беременности не сопровождается возникновением специфических электрофизиологических изменений в структурах миокарда и проводящей системе сердца, которые способствовали бы формированию или модификации субстрата основных механизмов аритмогенеза (патологического повышенного автоматизма, повторного входа волны возбуждения – «re-entry», триггерной активности) и повышали бы риск НРС. Беременность сопровождают физиологические гемодинамические изменения (увеличение объема циркулирующей крови, ударного объема, сердечного выброса, частоты сердечных сокращений), вегетативные (увеличение плазменных концентраций катехоламинов, повышение чувствительности адренергических рецепторов) и гормональные сдвиги (увеличение синтеза эстрогенов, прогестерона, простагландинов, ренина, ангиотензиногена). Все это может способствовать изменению возбудимости, автоматизма и рефрактерности миокарда, приводить к развитию и/или увеличению его электрофизиологической негомогенности и, таким образом, провоцировать возникновение НРС. Кроме того, перечисленные физиологические процессы могут усугублять гемодинамические нарушения у женщин с заболеваниями сердца, возникшими до беременности, что, в свою очередь, будет способствовать возрастанию риска развития НРС [5, 6].
Б.А. Ребров и О.А. Реброва предложили структурировать все причины, приводящие к развитию НРС у беременных [7], следующим образом:
1. Функциональные факторы, связанные с дисбалансом вегетативной нервной системы:
– физические нагрузки;
– психоэмоциональные нагрузки;
– дисгормональная перестройка организма в связи с гестацией;
– употребление продуктов, вызывающих гиперкатехоламинемию (крепкий чай, кофе, никотин).
2. Органические поражения миокарда, сопровождающиеся его гипертрофией, ишемией, кардиосклерозом, дилатацией предсердий или желудочков, развившиеся вследствие:
– заболеваний сердечно-сосудистой системы (ишемическая болезнь сердца, миокардиты, перикардиты, врожденные и приобретенные пороки, кардиомиопатии, опухоли и травмы сердца);
– патологии органов дыхания с явлениями дыхательной недостаточности;
– системных заболеваний соединительной ткани (системная красная волчанка, системная склеродермия, дерматомиозит, ревматоидный артрит, системные васкулиты).
3. Заболевания центральной нервной системы (опухоли, нарушения мозгового кровообращения) и психогенные аритмии (неврозы, психопатии, стресс-гипокалиемии).
4. Заболевания органов пищеварения (язвенная болезнь, дискинезии пищеварительного канала и желчевыводящих путей, гепатиты).
5. Заболевания эндокринной системы (тиреотоксикоз, гиперпаратиреоз).
6. Наследственные заболевания и синдромы (болезнь Фабри, Кернса – Сейра, Ленегра, Лева, аритмогенная кардиомиопатия левого желудочка (ЛЖ), синдромы преждевременного возбуждения желудочка, синдром удлиненного интервала QT, синдром слабости синусового узла и др.).
7. Нарушения электролитного обмена (гипокалиемия, гипомагниемия, гиперкальциемия, гиперкалиемия).
8. Интоксикация (алкоголь, бытовая и промышленная химия, ксенобиотики, лекарственные препараты, в т. ч. антиаритмики).
НРС чаще прогрессируют и носят более стойкий характер (резистентный к медикаментозной терапии) в случае, если аритмии выявлялись еще до беременности, а также у беременных с органическим поражением сердца. Следует отметить, что даже при отсутствии органической патологии сердца у женщин с нарушениями ритма значительно чаще встречаются осложнения беременности (злокачественные гестозы, невынашивание, гипотрофия плода) [7].
Таким образом, основными направлениями в ведении беременных с нарушениями ритма сердца являются диагностика и лечение заболеваний сердечно-сосудистой системы, органов дыхания, дисфункции щитовидной железы, а также коррекция электролитных нарушений и других патологических состояний, способствующих развитию аритмий сердца. Кроме того, необходимо выявить и устранить факторы, которые могут провоцировать НРС: употребление алкоголя, кофеина, курение, психоэмоциональные перегрузки. Во многих случаях выполнения вышеперечисленных мер оказывается достаточно для профилактики или купирования ряда аритмий либо для существенного снижения выраженности их клинических проявлений [8]. В случае выявления НРС ведение беременной продолжается совместно с врачом-кардиологом.
Основные нарушения ритма и проводимости
1. Экстрасистолия.
Наджелудочковая и желудочковая экстрасистолия – наиболее часто встречающееся НРС у беременных. Часто она протекает бессимптомно и выявляется только при плановой регистрации ЭКГ или при длительном мониторировании ЭКГ по Холтеру.
Однако у части пациенток экстрасистолия может проявляться клинически (перебоями в работе сердца, дискомфортом в грудной клетке, тревогой и т. д.). Выявление патологических факторов, способствующих развитию нарушений ритма сердца, коррекция психоэмоционального статуса позволяют устранить или в значительной степени уменьшить субъективные ощущения, что часто снимает необходимость медикаментозной противоаритмической терапии [8].
За редким исключением наджелудочковая и желудочковая экстрасистолия не является противопоказанием к естественным родам и не требует медикаментозного лечения.
Назначение антиаритмических препаратов, в первую очередь кардиоселективных -адреноблокаторов, показано в редких случаях при плохой субъективной переносимости экстрасистолии, а также у беременных с желудочковой экстрасистолией (≥10 в час) и систолической дисфункцией ЛЖ (систолическая сердечная недостаточность и/или фракция выброса ЛЖ менее 40%) [8].
2. Наджелудочковые тахикардии.
Беременность может спровоцировать развитие наджелудочковой тахикардии (НЖТ) или привести к учащению уже имевшихся пароксизмов, таких как пароксизмальная атриовентрикулярная (АВ) узловая реципрокная тахикардия, АВ-реципрокная тахикардия при наличии дополнительных путей АВ-проведения – синдром Wolf – Parkinson – White, скрытые дополнительные пути. Реже регистрируются предсердные тахикардии, в основном при органическом поражении сердца.
Если пароксизм НЖТ протекает без нарушения гемодинамики, для купирования используют вагусные приемы (проба Вальсальвы, массаж каротидного синуса) (I, С). Если вагусные приемы неэффективны, вводят в/в антиаритмические препараты, назначаемые врачом-кардиологом (АТФ (I, С), -блокаторы (метопролол, пропранолол) (IIa, С), верапамил (IIb, С)).
В случае нестабильной гемодинамики на фоне пароксизма НЖТ (сердечная астма, отек легких, гипотензия) применяется электроимпульсная терапия (I, С).
3. Предсердные тахикардии.
Современные рекомендации предлагают автоматическую, триггерную и реципрокную предсердные тахикардии объединить термином «очаговая предсердная тахикардия», которая развивается преимущественно на фоне органических заболеваний сердца, электролитных нарушений, интоксикаций (дигиталисной, алкогольной). Прогноз для больных в этом случае определяется, как правило, основным заболеванием.
Больные с асимптомными, редкими, непродолжительными пароксизмами очаговой предсердной тахикардии не нуждаются в лечении. Их надо обследовать с целью определения причины НРС и попытаться устранить ее. Фармакотерапия или немедикаментозное лечение необходимы только больным с симптомными приступами аритмии, а также при ее хроническом течении [8].
Учитывая высокую эффективность и небольшое количество осложнений, в настоящее время в лечении больных с НЖТ, в т. ч. очаговой предсердной тахикардией, предпочтение отдают интервенционным вмешательствам (радиочастотная катетерная аблация), а не антиаритмическим препаратам (эффективность профилактической антиаритмической терапии составляет всего 50–60%) [8].
4. Фибрилляция предсердий (ФП).
Основными направлениями в лечении ФП являются:
– установление причины ФП и воздействие на модифицируемые факторы: лечение гипертиреоза, прекращение приема алкоголя, устранение передозировки сердечных гликозидов, симпатомиметиков, нормализация электролитного баланса и др.;
– контроль ЧСС, купирование и предупреждение рецидивов аритмии;
– профилактика тромбоэмболических осложнений.
Короткие, асимптоматические (малосимптомные) пароксизмы ФП не требуют антиаритмической терапии. Профилактическая антиаритмическая терапия может потребоваться при устойчивых, рецидивирующих, симптомных приступах аритмии. Независимо от тактики ведения пациентки и от выбора антиаритмической стратегии проведение антитромботической терапии обязательно [8]]!
5. Желудочковая тахикардия и фибрилляция желудочков (ФЖ).
ЖТ – редкое нарушение ритма при беременности. Она может быть представлена как эпизодами неустойчивой (длительность до 30 с без нарушения гемодинамики), так и устойчивой (длительность более 30 с или гемодинамическая нестабильность) вариантами, а по морфологии комплексов QRS – мономорфной или полиморфной формами.
Развитие ЖТ и/или ФЖ наблюдается в основном у беременных с органическими заболеваниями сердца, включая кардиомиопатии, врожденные и приобретенные пороки сердца, аритмогенную дисплазию (кардиомиопатию) правого желудочка. Перипортальная кардиомиопатия должна быть исключена, если впервые ЖТ развилась в течение последних 6 нед. беременности или в ранние сроки после родов. Желудочковые тахиаритмии могут быть следствием как врожденного удлинения, так и укорочения интервала QT, синдрома Бругада, возможно также развитие катехоламинергической полиморфной («двунаправленной») ЖТ (редкая наследственная аритмия). Вместе с тем ЖТ могут наблюдаться у беременных при отсутствии органического поражения сердца и генетически обусловленных ионных каналопатий. Наиболее часто среди них встречается идиопатическая ЖТ из выносящего тракта правого желудочка. Для предупреждения симптомных рецидивов данной тахикардии назначаются -адреноблокаторы или верапамил (I, С), при неэффективности фармакотерапии или тяжелом течении аритмии рекомендуется радиочастотная катетерная аблация (IIb, С).
Купирование гемодинамически нестабильной ЖТ, а также ФЖ практически не отличается от такового у небеременных и должно включать весь комплекс мероприятий по проведению электрической кардиоверсии, дефибрилляции (I, С) и кардиопульмональной реанимации, предусмотренных соответствующими рекомендациями. Электроимпульсная терапия является безопасной для плода в любом сроке беременности [8].
Исходя из риска внезапной сердечной смерти, всех беременных с ЖТ можно разделить на две группы: пациентки с потенциально злокачественными и злокачественными желудочковыми аритмиями. К потенциально злокачественным аритмиям относятся желудочковая экстрасистолия (≥10 в час) и эпизоды неустойчивой ЖТ при наличии дисфункции ЛЖ (систолическая сердечная недостаточность и/или фракция выброса ЛЖ менее 40%). У пациенток с этими НРС еще не было эпизодов устойчивой ЖТ или ФЖ, но вероятность их развития высока. Целью лечения данной категории пациенток является снижение риска смерти – первичная профилактика (назначение -адреноблокаторов (I, С), а в случае их непереносимости или неэффективности и при отсутствии альтернативного решения – амиодарона (может оказывать отрицательное воздействие на плод, включая гипотиреоидизм, умственное недоразвитие и др.)).
Группу лиц со злокачественными желудочковыми аритмиями составляют беременные с выраженным структурным поражением миокарда и пароксизмами устойчивой ЖТ и/или успешно реанимированные по поводу ФЖ. Прогноз жизни у этих больных крайне неблагоприятен, а лечение должно быть направлено не только на устранение тяжелой аритмии, но и на продление жизни, т. е. на вторичную профилактику внезапной сердечной смерти. Для этого возможно использование амиодарона и соталола, а также комбинации -адреноблокаторов и амиодарона (с учетом вышеизложенного отрицательного влияния его на состояние плода) (IIа, С). Имплантация кардиовертера-дефибриллятора (наиболее эффективный метод вторичной профилактики внезапной сердечной смерти) может быть проведена как до беременности, так и, при необходимости, в любом сроке беременности (желательно не ранее 8-ми нед.) с использованием средств максимальной защиты плода и под контролем эхокардиографии (IIa, С) [8].
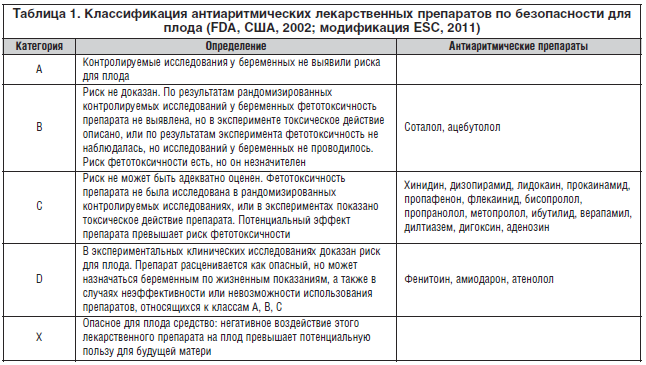
На сегодняшний день безопасных для плода противоаритмических препаратов не существует, поэтому их применяют только по строгим клиническим показаниям – при гемодинамически значимых или жизнеугрожающих НРС (табл. 1). В то же время нельзя забывать об антиаритмическом эффекте препаратов магния, которые широко назначаются беременным акушерами-гинекологами. Их применение приводит к уменьшению частоты возникновения аритмий (в т. ч. желудочковых) и обеспечивает их профилактику [9].
6. Нарушение проводимости сердца.
Нарушения проводимости (блокады) сердца возникают при замедлении или полном прекращении проведения электрического импульса из синусового узла по проводящей системе сердца. Выделяют следующие виды блокад:
– синоатриальную;
– внутрипредсердную;
– атриовентрикулярные: I, II (Мобитц I, Мобитц II) и III степени;
– блокады ветвей пучка Гиса.
Причинами возникновения синоатриальной и внутрипредсердной блокад могут быть воспалительные, склеротические, дегенеративные изменения миокарда предсердий, передозировка лекарственных препаратов (-адреноблокаторов, сердечных гликозидов и др.), электролитные нарушения. Эти виды блокад наблюдаются и у практически здоровых лиц при ваготонии.
Синоатриальные блокады в подавляющем случае бессимптомны и не требуют специального лечения. Синоатриальные блокады с симптомной брадикардией (пресинкопе, синкопе) являются показанием для имплантации искусственного водителя ритма.
АВ-блокады характеризуются нарушением проведения импульса от предсердий к желудочкам. При беременности чаще всего встречаются АВ-блокады, которые в большинстве случаев носят врожденный характер. Они, как правило, протекают бессимптомно и не осложняют течение беременности и родов. Вероятным этиологическим фактором является первичное генетически детерминированное заболевание проводящей системы сердца (во многих случаях прослеживается семейный характер заболевания).
Другими причинами поражения проводящей системы сердца являются болезнь Ленегра, болезнь Лева, синдром Кернса – Сейра, болезнь Фабри. Причинами развития блокад у пациенток, кроме того, являются: врожденные и приобретенные пороки сердца, кардиомиопатии, операции на открытом сердце. У практически здоровых лиц может быть блокада правой ножки пучка Гиса.
У беременных с симптомами, связанными с синдромом слабости синусового узла, нарушениями АВ-проводимости II–III степени (пресинкопе и синкопальные состояния) требуется выполнение временной или постоянной эндокардиальной стимуляции сердца [8].
Таким образом, НРС, нередко сопровождающие беременность, требуют своевременной диагностики и устранения провоцирующих их факторов. Сбалансированное питание, нормализация режима сна и бодрствования, коррекция психоэмоционального статуса – всего этого, как правило, оказывается достаточно для уменьшения частоты возникновения НРС, улучшения их переносимости, а также в целях профилактики.
29 Июля 2016
Часто ли встречаются аритмии у беременных? С чем они связаны?
Аритмии у беременных встречаются чаще, чем у небеременных. Это связано с тем, что при наступлении беременности в организме женщин в норме происходят гормональные изменения; изменяется состояние системы кровообращения и обмена веществ, состояние вегетативной нервной системы – повышается концентрация катехоламинов в крови и увеличивается чувствительность к ним.
Употребление большого количества чая, кофе, курение усиливают активацию симпатической нервной системы. Свой вклад вносит и психоэмоциональное напряжение. Беременность сама по себе является определенным стрессом; у совершенно здоровых женщин в 40-70% отмечаются различные нарушения психологического состояния. Все это способствует появлению аритмии или учащению нарушений ритма, которые имелись до беременности.
Предлагаем к просмотру лекцию нашего врача-кардиолога-аритмолога Цуриновой Елены Александровны:
Какие аритмии чаще бывают у беременных?
Чаще всего встречается экстрасистолия, предсердная и желудочковая. Это – внеочередные, преждевременные сокращения сердца. Они могут совершенно не ощущаться и выявляться только при осмотре или съемке ЭКГ. Но беременная может чувствовать экстрасистолию как замирание сердца или испытывать другие неприятные ощущения (см. статью об аритмиях сердца).
Значимость экстрасистолии, как и других нарушений ритма, для протекания беременности, здоровья матери и ребенка, для выбора способа родоразрешения зависит от того, имеется ли у женщины заболевание сердца, сердечно-сосудистой системы или других систем и органов.
Поэтому, все беременные с аритмиями подлежат тщательному обследованию у кардиолога.
Какие исследования необходимо выполнить при выявлении или подозрении на аритмию у беременных?
Помимо общеклинических исследований (клинический анализ крови, общий анализ мочи, флюорография) обязательно нужно снять ЭКГ, поставить суточный (или многосуточный) монитор ЭКГ (или ЭКГ и АД), выполнить ЭХО-кардиографию, сдать анализ крови на маркеры воспаления, анализ крови, позволяющий оценить функцию щитовидной железы. Как правило этого бывает достаточно для выяснения, имеется ли какое-нибудь заболевание. В ряде случае врач назначит дополнительные исследования и консультации специалистов, например ЛОР-врача, если имеется подозрение на инфекционный процесс, эндокринолога и т.д.
Насколько опасны нарушения ритма у беременных? Требуют ли они лечения? Опасно ли это для ребенка?
У большинства будущих мам не выявляется никаких заболеваний. В этом случае экстрасистолия как правило не опасна.
В подавляющем большинстве случаев наджелудочковая и желудочковая экстрасистолия не является противопоказанием к естественным родам и не требует медикаментозного лечения.
Вопрос о назначении специфической антиаритмической терапии решается только кардиологом по строгим показаниям с учетом всех данных о состоянии здоровья мамы и с учетом характеристик и количества аритмий по данным Холтеровского мониторирования. Абсолютно безопасных препаратов для плода нет. Но в случае необходимости опытный врач подберет наиболее безопасное лекарство в минимальной, но достаточной дозе.
Хирургические методы лечения, по-возможности, должны быть отложены до послеродового периода, хотя в идеале они должны предшествовать планируемой беременности, если у женщины аритмия имелась ранее. Беременность не является абсолютным противопоказанием к радиочастотной катетерной аблации (РЧА) (например, в случае частой, симптомной, устойчивой к медикаментозной терапии аритмии), однако, безусловно, данная процедура – это крайняя мера из-за риска облучения плода; она может проводиться не ранее ІІ триместра беременности.
Здоровый образ жизни, нормализация психологического состояния – залог успешного лечения.
Большое внимание следует уделить исключению вредных веществ и продуктов, здоровому образу жизни. Иногда этого бывает достаточно для полного устранения аритмии.
Коррекция психоэмоционального статуса позволяет устранить или в значительной степени уменьшить субъективные ощущения женщины, связанные с аритмиями, а в ряде случаев уменьшить и количество нарушений ритма, что позволяет не применять антиаритмические препараты во время беременности. Для выявления связи нарушений ритма с психологическими причинами проводятся психологическая диагностика и психологическое консультирование, ментальные стресс-тесты.
Если все же выявлено заболевание сердца или других органов
Если тот или иной вид аритмии связан с заболеванием сердца, сердечно-сосудистой системы других систем и органов, то в первую очередь проводится плановое лечение этого заболевания. Учитывается характер аритмии (ее вид и количество), влияние на общее состояние женщины и будущего ребенка. Будущая мама наблюдается кардиологом в течение всей беременности. Вопрос о назначении антиаритмических препаратов и способе родоразрешения решается по строгим показаниям в соответствии с имеющимися национальными и международными рекомендациями.
ЛИТЕРАТУРА:
1. ESC 2015, Guidelines for the management of patients with ventricular arrhythmias and the prevention of Sudden Cardiac Death // Eur Heart J 2015; 27: 2099-2140.
2. Российское кардиологическое общество (РКО). Диагностика и лечение сердечно-сосудистых заболеваний при беременности. Российские рекомендации // Российский кардиологический журнал. 2013. 4(1). 31-37.
3. Абдуева Ф.М., Шмидт Е.Ю., Яблучанский Н.И. Желудочковая экстрасистолическая аритмия у беременных // Украинский кардиологический журнал. 2014. 1. 102-110.
4. Ребров Б.А., Реброва О.А. Нарушения ритма сердца при беременности [Электронный ресурс]. Новости медицины и фармации. 2011.
5. Shotan A., Ostreza E., Mehra A.et al. Incidence of arrhythmias in normal pregnancy and relation to palpitations, dizziness, and syncope / Am. J. Cardiol. 1997. 79(8): 1061-1064.
6. Абдрахманова А.И., Маянская С.Д., Сердюк И.Л. Аритмии у беременных. Практическая медицина. 2012. 9. 15-24.
7. С.В.Попов, Е.А.Цуринова, В.М.Тихоненко Применение многосуточного мониторирования электрокардиограммы в ведении беременной с желудочковыми аритмиями. // Вестник аритмологии 2015; № 81: 60-65.
8. Ласая Е.В. Невротические и соматоформные расстройства у беременных. Медицинские новости. Архив. 2003. 5
9. Цуринова Е.А. Случаи исчезновения некоронарогенных желудочковых нарушений ритма в результате психотерапии. Всерос. науч.-практ. конф. с междунар. уч. «От фундаментальных исследований — к инновационным медицинским технологиям»: Бюллетень ФЦ сердца, крови и эндокринологии им. В.А. Алмазова. СПб. 2010. 4. 24-25.
10. Коваленко Н.П. Перинатальная психология. Спб. 2000. 992.
11. Эйдемиллер Э.Г. Практикум по семейной психотерапии. СПб. 2010. 425.
12. Takemoto M., Yoshimura H., Ohba Y. et al. Radiofrequency catheter ablation of premature ventricular complexes from right ventricular outflow tract improves left ventricular dilation and clinical status in patients without structural heart disease. J. Am. Coll. Cardiol. 2005. 45 (8). 1259–1265.
13. Сорокина Т.Т. Роды и психика. (Практическое руководство). Минск: «Новое знание». 2003. 351.
Сердечная недостаточность при беременности – неспособность сердца поставлять в необходимом количестве кровь, чтобы удовлетворить потребности организма. При тонусе и сокращении матки, сердце вбрасывает на 20% больше крови, чем в нормальном состоянии. Опасность осложнений, симптом и этиология, описан в данной статье.
Содержание
Что это за патология
Беременность с сердечной недостаточностью может сопровождаться разными осложнениями. Заболевание вызывает тяжелые последствия. Постоянная, временная нехватка появляется, когда сердце и сосуды не могут обеспечить метаболические требования организма.
При гестации нарушение кровообращения обусловлено наличием пороков органа. Могут быть приобретенными, врожденными. Также появляются на фоне болезней миокарда и хронических болезнях легких.
Тяжелый период гестации при недостаточности функций сердца – срок 26-28 недель. В это время сильно увеличивается объем крови.
Дефицит кислорода при неправильном кровообращении приводит к расстройству обменных процессов. Изначально нарушается водно-солевой баланс, а потом белковый и углеводный. Женщин с такими сбоями госпитализируют 3 раза за период гестации:
- 8-10 недель – для подтверждения диагноза и возможности сохранить беременность;
- 28-30 недель – контроль показателей, большая гемодинамическая нагрузка;
- перед родами, за 3 недели для полноценной подготовки.
Врачи определят тактику родовой деятельности, учитывая состояние будущей матери и плода, течение беременности, анамнез, текущее самочувствие. Внимание следует уделять в последнем триместре.
Это связано с тем, что меняется гемодинамика, нарушается кровоток. После родов остается два критических периода – от первых часов до 3-5 дней. В тяжелых случаях до нескольких недель.
Причины
Во время беременности сердечно-сосудистая система постоянно находится в напряжении. На таком фоне происходит обострение заболеваний сердца, а некоторые из них могут проявиться впервые.
Стресс приводит к снижению гемоглобина, повышению объема крови, частотности ударов и сокращений. Выброс крови увеличиваться может до 50%, учитывая особенности организма. Такие изменения можно наблюдать на сроке 28-34 недель.
В процессе родов, каждая схватка приводит к увеличению сердечного выброса на 20%. К другим факторам кроме стресса относятся потуги, повышение венозного возврата от матки к сердцу. Все нарушения возвращаются в нормальное состояние спустя несколько недель после родов. Часто недостаточность является врожденным и редко проявляется в разном возрасте.
Симптомы
Признаки проблем с сердцем у беременных:
- появление одышки;
- систолические шумы;
- тахикардия;
- отечности;
- расширение вен;
- увеличение самого органа.
Симптомы могут быть не опасными или указывать на конкретную болезнь. На это должны указывать диастолические, пресистолический шумы. Опасными признаками считаются:
- появление симптомов недостаточности при минимальных физических нагрузках;
- возникновение характерных признаков в состоянии покоя.
На таком фоне ухудшается общее самочувствие у женщины. Появляться быстрая утомляемость, отекают нижние конечности, головокружение.
Опасность в том, что такое состояние может быть нормальным при гестации. Поэтому для исключения заболевания, следует своевременно проходить обследования.
Чем опасна
Роды при сердечной недостаточности могут быт преждевременными. Патология может стать причиной аритмии. Любые нарушения в работе сердца потенциально опасны для здоровья и жизни.
Недостаточность подразумевает большое количество врожденных и приобретенных болезней, связанных с сердечной мышцей. Иногда они могут быть безопасными и вызывать только шумы. Но в период беременности повышается опасность, поскольку вся система работает за двоих.
Нарушение может стать причиной выкидыша, особенно в первом триместре.
Если роды пройдут успешно, остается риск развития дефектов у ребенка. Сбои в работе кровоснабжения препятствует здоровому развитию маленького организма.
Когда и какому врачу обратиться
Сердечная недостаточность и беременность – распространенное явление. Если женщина столкнулась с такими нарушениями до наступления оплодотворения, ей необходимо проконсультироваться у разных специалистов. В первую очередь, это должен быть генетик, гинеколог, кардиолог, сосудистый хирург.
Генетик поможет определить безопасную терапию, чтобы снизить риск развития патологию у плода и безопасно выносить малыша. Все это реально, но необходимо строго соблюдать назначенные рекомендации. В любом случае до планирования ребенка женщина и мужчина должны проходить полноценное обследование.
Если признаки сбоя возникли уже в период гестации, необходимо постоянно следить за основными показателями. Каждая женщина проходит обследование перед тем, как становиться на учет к гинекологу.
Особенно полезной является кардиограмма. Результаты позволяют вовремя обнаружить отклонения. Лечением и диагностикой должен заниматься кардиолог.
Диагностика
Обнаружить патологию можно только после специального обследования. Изначально оценивается самочувствие пациентки, изучается анамнез. Основным достоверным методом диагностики является эхокардиография. Учитывая эти данные, специалист может установить диагноз.
Следует учитывать, что болезнь имеет генетическую предрасположенность. Поэтому врач проверяет эту информацию со слов пациентки. Если у женщины врожденные патологии сердца, необходимо пройти консультацию у генетика.
Дополнительно делают эхокардиографию плода. Важно исключить наличие подобных болезней у мужчины и его родственников.
Сердечная недостаточность при беременности – опасный для здоровья и жизни процесс. На фоне беременности риск увеличивается, поскольку организм сталкивается с двойными нагрузками.
Чтобы избежать негативных последствий, необходимо своевременно обращаться к врачу, постоянно проходить обследование.
Материал подготовлен специально для сайта kakrodit.ru под редакцией врача Клочковой О.В. Специальность: акушер-гинеколог высшей категории.
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Потапова М.В.
1
Макарова Ю.А.
1
Шамрова Е.А.
1
Белова О.А.
1
1 ФГБОУ ВО «Мордовский государственный университет им. Н.П. Огарёва»
Сердечно-сосудистые заболевания во время беременности включают широкий круг патологий этой системы. Механизмы развития многих заболеваний сердца во время беременности до настоящего времени окончательно не изучены. Некоторые из этих заболеваний могут быть обострением уже существующих болезней, другие же развиваются вследствие сложных гормональных и функциональных изменений во время беременности. Это связано как с многочисленными адаптационно-компенсаторными механизмами со стороны сердечно-сосудистой системы во время вынашивания ребенка, так и с возможными врожденными пороками и аномалиями развития этой системы, не проявляющимися клинически у этих женщин до беременности. Повышенная нагрузка на сердце у беременной женщины связана с увеличенным сердечным выбросом, учащением сердечных сокращений, повышенным объемом циркулирующей крови, повышенной коагуляцией крови, что определяет появление дополнительных рисков для здоровья и развитие осложнений у женщин с уже имеющейся патологией сердечно-сосудистой системы. Определенные трудности представляют подбор и назначение лекарственных средств для лечения заболеваний сердца у женщин во время вынашивания плода, а также участие во время беременности врачей разных специальностей для всесторонней оценки многочисленных рисков.
болезни сердечно-сосудистой системы
беременность
сердце
сосуды
1. Elkayam U., Goland S., Pieper P.G., Silverside C.K. High-Risk Cardiac Disease in Pregnancy: Part I. J Am Coll Cardiol. 2016. Vol. 68. No. 4. P. 396–410.
2. Goldstein S.A., Ward C.C. Congenital and Acquired Valvular Heart Disease in Pregnancy. Curr Cardiol Rep. 2017. Vol. 19. No. 10. P. 96.
3. Weintraub R.G., Semsarian C., Macdonald P. Dilated cardiomyopathy. Lancet. 2017. Vol. 390. No. 10092. P. 400–414.
4. Pathak L.A., Shirodkar S., Ruparelia R., Rajebahadur J. Coronary artery disease in women. Indian Heart J. 2017. Vol. 69. No. 4. P. 532–538.
5. Ashrafi R., Curtis S.L. Heart Disease and Pregnancy. Cardiol Ther. 2017. Vol. 6. No. 2. P. 157–173.
6. Lehtoranta L., Valta M., Aantaa R., Perheentupa A. Supraventricular tachycardia during pregnancy. Duodecim. 2016. Vol. 132. No. 2. P. 173–175.
7. Romagano M.P., Quiñones J.N., Ahnert A., Martinez R., Smulian J.C. Catecholaminergic Polymorphic Ventricular Tachycardia in Pregnancy. Obstet Gynecol. 2016. Vol. 127. No. 4. P. 735–739.
8. Martillotti G., Boehlen F., Robert-Ebadi H., Jastrow N., Righini M., Blondon M. Treatment options for severe pulmonary embolism during pregnancy and the postpartum period: a systematic review. J Thromb Haemost. 2017. Vol. 15. No. 10. P. 1942–1950.
9. Phipps E., Prasanna D., Brima W., Jim B. Preeclampsia: Updates in Pathogenesis, Definitions, and Guidelines. Clin J Am Soc Nephrol. 2016. Vol. 11. No. 6. P. 1102–1113.
10. Burchill L.J., Lameijer H., Roos-Hesselink J.W., Grewal J., Ruys T.P., Kulikowski J.D., Burchill L.A., Oudijk M.A., Wald R.M., Colman J.M., Siu S.C., Pieper P.G., Silversides C.K. Pregnancy risks in women with pre-existing coronary artery disease, or following acute coronary syndrome. Heart. 2015. Vol. 101. No. 7. P. 525–529.
Сердечно-сосудистые заболевания во вре- мя беременности являются важной причиной заболеваемости и смертности и, как утверждается, присутствуют в 1–4 % всех беременностей [1]. Ранее существовавшие состояния, которые могут предрасполагать к развитию у беременных сердечно-сосудистых заболеваний, включают гипертонию, сахарный диабет и врожденные пороки сердца [2]. В этой статье рассматриваются некоторые вопросы этиопатогенеза и особенности клинического течения заболеваний сердца у женщин во время беременности.
Цели исследования: теоретический метаанализ данных об особенностях патогенеза, клинического течения сердечно-сосудистых заболеваний во время беременности и определение роли межпрофессиональной команды в лечении таких состояний.
Материалы и методы исследования: аналитико-синтетический метод, описательный подход.
Результаты исследования и их обсуждение
Этиология сердечно-сосудистых заболеваний беременных различна. Рассмотрим некоторые из них. Ниже приводится краткое описание некоторых распространенных сердечно-сосудистых заболеваний во время беременности и их предполагаемой этиологии.
– Кардиомиопатия: существует несколько гипотез относительно этиологии. Наиболее распространенные теории – вирусный миокардит, аутоиммунные заболевания, микрохимеризм и др. [3]. Важно отметить следующие факторы риска: злоупотребление алкоголем, доксорубицином и наркотиками, такими как кокаин и метамфетамины, которые могут вызвать кардиомиопатию во время беременности и в течение нескольких недель после беременности [4].
– Ишемическая болезнь сердца: этиология ишемической болезни сердца у беременных женщин аналогична таковой у небеременных женщин. Факторы риска: гипертония, гиперлипидемия и гипертриглицеридемия, сахарный диабет, ожирение, курение, малоподвижный образ жизни [5].
– Инфаркт миокарда, связанный с беременностью. Обусловлен теми же факторами риска, которые существуют для ишемической болезни сердца. Существует предположение, что определенные условия беременности, такие как преэклампсия и эклампсия, могут спровоцировать инфаркт миокарда [6].
– Пороки клапанов: гемодинамика беременных может усугубить некоторые заболевания клапанов.
Частота сердечно-сосудистых заболеваний у женщин точно не установлена. По имеющимся данным, не менее 0,2 % беременностей имеют осложнения, связанные с сердечно-сосудистой патологией [7]. Если включить в это значение гипертоническую болезнь, это число будет еще выше, учитывая, что гипертонические расстройства встречаются примерно в 8 % беременностей [8].
Физиологические изменения в организме женщины, лежащие в основе беременности, часто являются ключевым аспектом в развитии некоторых болезней сердца. Есть предположения, что такие физиологические изменения могут возникать уже на 5-й неделе беременности [9]. Считается, что многие из патологических процессов являются результатом прикрепления плаценты к стенкам матки. Это вызывает выброс гормонов и последующие изменения физиологических параметров организма матери.
Наблюдается увеличение сердечного выброса от 20 % до 50 % в течение первых 5 недель беременности и до позднего гестационного возраста. Обычно это объясняется увеличением ударного объема примерно на 25 % в первом триместре. Значительное увеличение сердечного выброса является одной из причин, по которой беременные женщины с уже существующими сердечными заболеваниями могут испытывать такие тяжелые последствия, особенно на более поздних сроках беременности. Люди с такими заболеваниями, как кардиомиопатия, могут не компенсировать этот стресс должным образом, что приводит к развитию таких осложнений, как отек легких или состояние перегрузки жидкостью [10].
Наряду с увеличением ударного объема в первом триместре беременности наблюдается увеличение частоты сердечных сокращений примерно на 15–30 %, что также способствует увеличению сердечного выброса.
Системное сосудистое сопротивление снижается во время беременности до 30 %. Некоторые гормональные изменения включают снижение чувствительности материнской сосудистой сети к ангиотензину II и норэпинефрину. У женщины также наблюдается повышенная скорость высвобождения вазодилататоров, таких как простагландины и оксид азота [9].
Артериальное давление незначительно снижается на ранних сроках беременности. Снижение диастолического артериального давления чаще превышает снижение систолического артериального давления. Обычно это значение нормализуется или даже увеличивается к концу беременности.
Сочетание указанных выше физиологических факторов и гормональных изменений способствует развитию определенных декомпенсированных состояний беременности, таких как кардиомиопатия, врожденные и приобретенные пороки клапанов сердца.
К концу беременности отмечается увеличение обоих предсердий и обоих желудочков [8]. Масса левого желудочка увеличивается до 50 % к третьему триместру, возникает эксцентрическая гипертрофия с увеличением толщины перегородки [10]. В материнском сердце существует определенная степень ремоделирования сердца, так как многие изменения часто обращаются вспять через 6–8 месяцев после родов [7].
Увеличение камеры и клапана вместе с потенциальным состоянием перегрузки объемом ранее существовавших клапанных нарушений, таких как митральный стеноз, митральная регургитация, стеноз аорты и другие, может способствовать заболеваемости и смертности. Все эти состояния могут вызвать состояние перегрузки жидкостью и подвергать пациенток риску респираторных заболеваний и состояний с плохой перфузией.
Во время беременности для диагностики различных сердечных заболеваний важен точный анамнез. Основные жалобы: усталость, одышка, одышка при нагрузке, пароксизмальная ночная одышка, ортопноэ, нарастающий отек, боль в груди или стенокардия, личный или семейный анамнез сердечных заболеваний, особенно во время беременности. Результаты физического осмотра: тахипноэ, тахикардия, гипотония, цианоз, расширение яремных вен, асцит, гепатомегалия, периферический отек, печеночно-яремный рефлекс, смещение апикального импульса латеральнее среднеключичной линии, ритм галопа.
Многие из этих результатов могут присутствовать при нормальном течении беременности. Таким образом, перед клиницистом стоит задача определить, какие из этих процессов являются физиологическими, а какие – патологическими.
Оценка сердечных заболеваний у беременных женщин часто требует углубленного обследования. Изменения показателей клинических и биохимических анализов крови и мочи могут свидетельствовать о наличии патологии во время беременности. Повышенное количество лейкоцитов может наблюдаться при воспалительных заболеваниях сердца, таких как миокардит, а также при инфаркте миокарда. Регулярное измерение креатинина сыворотки может помочь врачу проверить, были ли у пациента в недавнем анамнезе периоды гипоперфузии. Анализ активности ферментов печени может помочь выявить застойную гепатопатию. Анализ мочи способен выявить белок, это может указывать на преэклампсию. Также проводится лабораторное исследование мозгового натрийуретического пептида (BNP). У тех, кто страдает перинатальной кардиомиопатией, обнаруживается более высокий уровень BNP, чем у тех, у кого ее нет.
ЭКГ выявляет различные отклонения от нормы, которые присутствуют при сердечно-сосудистых заболеваниях. Нормальные изменения сердца во время беременности вызывают легкое отклонение оси влево. Как упоминалось ранее, во время беременности происходит расширение всех камер сердца, это предрасполагает к развитию аритмий. Некоторые из наиболее распространенных аритмий, наблюдаемых во время беременности, включают преждевременные сокращения предсердий, наджелудочковые тахикардии и преждевременные сокращения желудочков [2]. Также могут образовываться желудочковые тахиаритмии, но они встречаются реже. Если у беременных происходят ишемические изменения, то на ЭКГ будут видны подъем или депрессия сегмента ST, инверсия зубца T или формирование зубца Q. Неспецифические изменения сегмента ST или зубцов T присутствуют до 14 % беременностей [3].
Эхокардиограмма в обязательном порядке назначается тем беременным, которые во время беременности перенесли сердечные приступы. Физиологические данные могут выявить увеличение камеры, физиологическую регургитацию аорты, митрального клапана и трикуспидального клапана [4]. Клинические проявления этих процессов, а также результаты эхокардиографических исследований потребуют оценки со стороны клинициста. С помощью эхокардиографии можно диагностировать перипартальную кардиомиопатию, если фракция выброса составляет менее 45 % и/или укорочение в М-режиме менее 30 %, а конечный диастолический размер превышает 2,7 см/м2 [6]. При ишемии миокарда или инфаркте миокарда могут проявляться локализованные аномалии движения стенок. Выпот в перикарде также может отмечаться во время беременности и в небольших количествах может быть физиологическим. Однако, если у пациентки наблюдаются признаки гипотонии, JVD или парадоксального пульса, оценку тампонады следует проводить с помощью эхокардиографии.
Не существует рекомендуемой эмпирической профилактики сердечных заболеваний во время беременности. Женщины, имеющие в анамнезе заболевания сердечно-сосудистой системы, требуют более внимательного отношения. Если назначенная ранее терапия включает тератогенные препараты, врач должен заменить эти лекарства. Методы лечения сердечного заболевания при беременности различаются в зависимости от протекания болезни и требуют индивидуального подхода. Рассмотрим некоторые распространенные сердечные заболевания и соответствующие рекомендуемые схемы лечения.
– Желудочковая дисфункция во время беременности: многие женщины вступают в беременность с предыдущей сердечной недостаточностью. Они могут знать или не знать об этом до беременности в зависимости от степени нарушений. Этим пациенткам трудно компенсировать физиологические изменения во время беременности.
К тому времени, когда физиологические изменения беременности (учащение пульса, увеличение объема циркулирующей крови) полностью проявятся во втором триместре, у беременных может возникнуть серьезное обострение основного заболевания. Помимо ингибиторов ангиотензинпревращающего фермента и блокаторов рецепторов ангиотензина, можно возобновить прием других лекарств, используемых для лечения сердечной недостаточности. АПФ и БРА, которые часто являются основой лечения сердечной недостаточности с пониженной фракцией выброса, имеют тератогенные свойства, могут вызывать дисплазию почек, почечную недостаточность, маловодие и задержку внутриутробного развития [7]. Вместо этого для достижения аналогичного эффекта можно использовать комбинацию гидралазина и нитратов. Прием бета-адреноблокаторов может быть продолжен с предпочтением кардиоселективных бета-адреноблокаторов, таких как метопролол. Если требуются диуретики, их прием нужно назначать с осторожностью [8].
– Послеродовая кардиомиопатия – это дилатационная кардиомиопатия, проявляется в последние 4 недели беременности или до 5 месяцев послеродового периода. Требует схемы лечения, аналогичной при желудочковой дисфункции во время беременности [9]. В случаях послеродовой кардиомиопатии лечение ингибиторами АПФ или БРА может быть возобновлено после родов.
– Митральный стеноз носит обструктивный характер, среди пациентов с таким диагнозом наблюдается высокая летальность. В терапии могут быть использованы бета-адреноблокаторы. Считается, что эти препараты уменьшают трансмитральный градиент [1]. Также при симптомах сердечной недостаточности полезны диуретики.
– Стеноз аорты во время беременности встречается реже, сложнее поддается лечению. Как и при стенозе аорты у небеременных женщин, не существует лекарств, которые являются основой лечения. Бета-адреноблокаторы не так эффективны, как при митральном стенозе. Ингибиторы АЦП противопоказаны беременным. Терапия диуретиками требует осторожности из-за возможности снижения диастолического давления и дальнейшего снижения сердечного выброса.
– Тахиаритмии требуют индивидуального лечения. Препараты, которые кажутся безопасными для беременных с тахиаритмией, включают аденозин, верапамил, дигоксин, флекаинид и бета-блокаторы. Амиодарона следует избегать из-за его способности вызывать гипотиреоз плода [3].
– Самопроизвольное расслоение коронарной артерии (SCAD) является атипичной причиной острого ИМ. Самопроизвольное расслоение коронарной артерии следует рассматривать у любой беременной женщины с симптомами, соответствующими острому коронарному синдрому [4]. Расслоение обычно затрагивает ствол левой коронарной артерии. Считается, что SCAD является вторичным по отношению к гормональным и гемодинамическим изменениям во время беременности, которые вызывают ослабление артериальной стенки. Диагноз можно поставить по результатам коронарной ангиографии. Существуют следующие методы лечения: медикаментозное мечение, трансплантация сердца, аортокоронарное шунтирование (АКШ). АКШ может быть методом лечения, если расслоено несколько артерий [8].
– Острый коронарный синдром: ОКС и ИМ редко встречаются у беременных женщин, однако, учитывая растущий средний возраст беременных, становятся все более распространенными явлениями. С возрастом развиваются такие факторы риска, как: сахарный диабет, гиперлипидемия и артериальная гипертензия. Рентгеноскопия беременной не отражает всех изменений. Учитывая высокую смертность от ОКС, следует попытаться провести чрескожное коронарное вмешательство. Возможно назначение тромболитической терапии, однако она должна проводиться под тщательным наблюдением. Следует учитывать анамнез беременной, а именно возникшие ранее кровотечения, самопроизвольный аборт, субхорионические гематомы и маточные кровотечения [9]. По возможности следует избегать использования стентов с лекарственным покрытием из-за длительной потребности в увеличенной антитромбоцитарной терапии, которая может быть проблематичной в связи с увеличивающейся частотой кесарева сечения [5].
– При повышении артериального давления выше 160/100 мм рт. ст. беременные должны получать антигипертензивную терапию под тщательным наблюдением в больнице [1]. Существуют гипотензивные средства, безопасные во время беременности: метилдопа (перорально), лабеталол (перорально/внутривенно), нифедипин (перорально), гидралазин (перорально/внутривенно), никардипин (в/в).
ВОЗ разработала модифицированную классификацию материнского риска сердечно-сосудистых заболеваний. Данная классификация используется при оценке статуса риска для беременных женщин с различными сердечно-сосудистыми заболеваниями.
I: выявленный повышенный риск материнской заболеваемости/смертности.
II: умеренно повышенная материнская смертность; умеренное повышение заболеваемости.
III: значительно повышенный риск материнской смертности; резкое повышение заболеваемости. Таким пациентам рекомендуется начать тщательное наблюдение у кардиологов. Кардиологический мониторинг следует проводить регулярно на протяжении всей беременности, а также после нее.
IV: чрезвычайно повышенный риск материнской смертности; резкое повышение заболеваемости. Таким женщинам беременность противопоказана. Если беременность должна наступить, следует рекомендовать ее прерывание. Однако, если пациентка решает продолжить беременность, за ней следует внимательно наблюдать, как за женщинами III класса.
Сердечно-сосудистые заболевания во время беременности являются состоянием высокого риска.
– Послеродовая кардиомиопатия встречается примерно у 1 из 2289 рожениц. Примерно у 75 % женщин с этим заболеванием полностью восстанавливается нормальная функция желудочков [2].
– Врожденные пороки сердца: регургитирующие поражения снижают заболеваемость по сравнению со стенозирующими поражениями. Смертность у пациентов с врожденными пороками сердца незначительна: в одном исследовании не было выявлено случаев материнской смертности при анализе 90 женщин [3]. В том же исследовании выяснилось, что у 17 % этих пациенток был отек легких, а у 12 % – сердечные приступы (в основном неустойчивая тахиаритмия). Метаанализ более 2000 беременностей показал, что уровень самопроизвольных абортов составляет 15 %. Также в этом исследовании показано, что частота врожденных пороков сердца у новорожденных составляет 8 % [4].
– ОКС и ИМ во время беременности встречаются редко, по некоторым оценкам, от 1 до 2 на 35 000 родов [5]. В исследовании, посвященном прогнозу беременностей с ишемической болезнью сердца или острым коронарным синдромом, произошло 16 % неблагоприятных акушерских исходов, в то время как в нем сообщалось о 30 % неблагоприятных неонатальных исходах. Материнская смертность составляет 7,3 % с самым высоким риском этого для тех, кто обратился с ОКС в третьем триместре [6].
Заключение
Беременность связана с включением разнообразных физиологических механизмов компенсации со стороны всех систем организма, в частности сердечно-сосудистой системы. Осложнения, связанные с патологией сердца во время беременности, включают: чрезмерную прибавку в весе во время беременности, преэклампсию, преждевременные роды, нарушения внутриутробного развития, кровоизлияния, отслойку плаценты, сахарный диабет беременных, прогрессирующую сердечную недостаточность, смерть матери или плода. Пациенты должны быть осведомлены об имеющихся формах патологии сердца и возможных осложнениях. Раннее диагностирование сердечно-сосудистых заболеваний важно в целях предотвращения неблагоприятных исходов для этих пациентов. Особенностью ведения беременных с заболеваниями сердца являются скоординированные и эффективные действия команды профессионалов, работающих вместе. Врачи должны обдать высокой квалификацией для того, чтобы различить нормальные и патологические состояния беременности.
Библиографическая ссылка
Потапова М.В., Макарова Ю.А., Шамрова Е.А., Белова О.А. СЕРДЕЧНО-СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ У ЖЕНЩИН ВО ВРЕМЯ БЕРЕМЕННОСТИ, ОСОБЕННОСТИ ПАТОГЕНЕЗА И КЛИНИЧЕСКОГО ТЕЧЕНИЯ // Научное обозрение. Медицинские науки. – 2021. – № 3.
– С. 85-89;
URL: https://science-medicine.ru/ru/article/view?id=1196 (дата обращения: 24.03.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)